Тактика ведения коморбидных пациентов с хронической болезнью почек при ухудшении почечной функции. Клинический случай
Аннотация
Хроническая болезнь почек является одним из важнейших заболеваний у коморбидных пациентов с сердечно-сосудистой патологией. Для снижения риска сердечно-сосудистых и почечных осложнений таким пациентам необходимо назначение препаратов из групп ингибиторов ренин-ангиотензиновой системы, статинов и ингибиторов натрий-глюкозного котранспортера 2 типа. Однако ухудшение функции почек все равно часто встречается у таких пациентов, особенно при наличии факторов риска. Данный клинический случай иллюстрирует ухудшение функции почек у пациентки с ожирением, неконтролируемой артериальной гипертензией, сахарным диабетом 2 типа и фибрилляцией предсердий. Приведена тактика ведения таких пациентов.
Согласно определению, хроническая болезнь почек (ХБП) — «персистирующее в течение трех и более месяцев поражение органа вследствие действия различных этиологических факторов, анатомической основой которого является процесс замещения нормальных анатомических структур фиброзом, приводящий к его дисфункции» [1]. Оптимальное лечение ХБП включает снижение сердечно-сосудистого риска — контроль артериального давления (АД), альбуминурии и дислипидемии с помощью нефропротективных препаратов — ингибиторов ренин-ангиотензиновой системы и статинов. Важнейшими препаратами, необходимыми при ведении пациентов с ХБП, являются ингибиторы натрий-глюкозного котранспортера 2 типа. Они замедляют снижение расчетной скорости клубочковой фильтрации (СКФ) (рСКФ), прогрессирование альбуминурии и отдаляют наступление терминальной стадии почечной недостаточности [2]. Другим важным аспектом ведения пациентов с ХБП являются ограничение применения потенциально нефротоксичных препаратов, а также коррекция дозировок применяемых препаратов исходя из функции почек [3].
Помимо прогрессирующего снижения функции почек, течение ХБП может осложняться развитием острого почечного повреждения (ОПП). ОПП определяется как «повышение сывороточного креатинина на ≥0,3 мг/дл (≥26,5 мкмоль/л) в течение 48 ч или повышение сывороточного креатинина до ≥1,5 раз по сравнению с исходным уровнем (если это известно, или предполагается, что это произошло в течение предшествующих 7 дней) или объем мочи <0,5 мл/кг/ч за 6 ч» [4].
ОПП может развиваться самостоятельно или в сочетании с другими острыми или хроническими заболеваниями и нарушениями. В то же время для ХБП существуют общепризнанные модель и определение, которые широко используются, а концепция острой болезни почек (ОБП) является относительно новой. Согласно рекомендациям KDIGO, ОБП определяется как «ОПП или СКФ <60 мл/мин/1,73 м2 менее 3 мес. или снижение СКФ ≥35% или повышение креатинина >50% в течение менее 3 мес.» [4].
Данный клинический случай подтверждает тот факт, что всех пациентов с ХБП следует расценивать как имеющих повышенный риск развития ОПП [1], а также предлагает тактику ведения в аналогичных клинических ситуациях.
Клинический случай
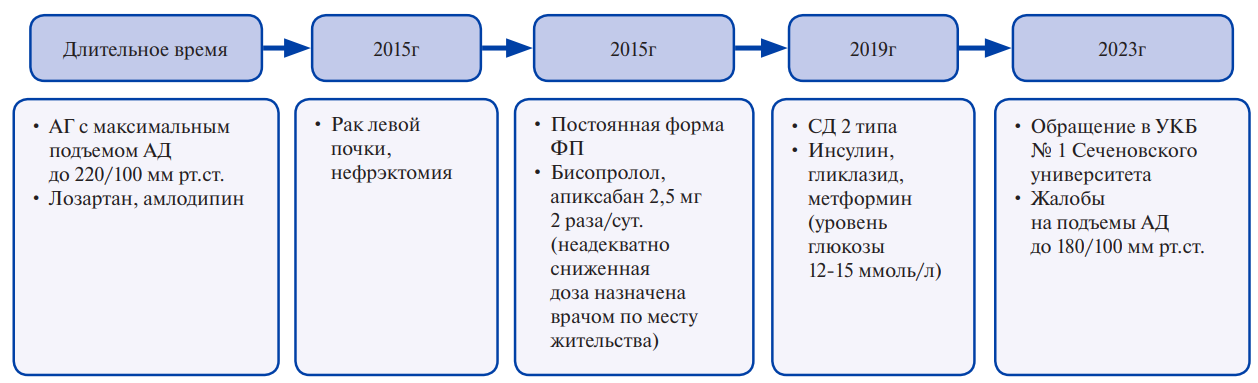
Пациентка К., 75 лет, поступила в УКБ № 1 Сеченовского Университета в феврале 2023г. Жалобы и анамнез представлены на рисунке 1.
При осмотре: рост 164 см, вес 88 кг, индекс массы тела — 32,7 кг/м2. Кожные покровы и видимые слизистые обычной окраски и влажности. Частота дыхательных движений — 16 в мин. SaО2 — 98%. При аускультации легких дыхание везикулярное, хрипы не выслушиваются. При аускультации сердца — ритм неправильный, шумов нет. Частота сердечных сокращений — 95 уд./мин. АД 160/80 мм рт.ст. Мочеиспускание регулярное, безболезненное.
Данные лабораторных методов исследования, а также их дальнейшая динамика за описываемый период представлены в таблице 1.
При проведении эхокардиографии были выявлены атеросклеротические изменения стенок аорты, фиброзных колец и створок аортального и митрального клапанов, гемодинамически незначимые клапанные регургитации, гипертрофия стенок левого желудочка, отсутствие нарушений локальной сократимости и умеренное расширение обоих предсердий.
По данным ультразвукового исследования почек и мочевыводящей системы состояние после нефрэктомии слева, ультразвуковые признаки синусной кисты правой почки. Исключены нарушения уродинамики и гемодинамически значимый стеноз почечной артерии.
Пациентка была выписана из отделения с клиническим диагнозом: Гипертоническая болезнь III стадии. Контролируемая артериальная гипертензия (АГ). Экзогенно-конституциональное ожирение 1 степени. Гиперлипидемия. Сахарный диабет (СД) 2 типа, целевой уровень гликированного гемоглобина <8 ммоль/л. Риск сердечно-сосудистых осложнений 4 (очень высокий). Целевое АД 130-139/<80 мм рт.ст. Левосторонняя нефрэктомия в связи с раком почки от 2015г. Синусная киста правой почки. Язвенная болезнь желудка, двенадцатиперстной кишки, клиническая ремиссия. Узловой зоб, эутиреоз. Хроническая варикозная болезнь вен нижних конечностей. Нарушение ритма сердца: постоянная форма фибрилляции предсердий (ФП), риск тромбоэмболических осложнений по шкале CHA2DS2-VASc — 4 балла, риск кровотечений по шкале HAS-BLED — 3 балла. EHRA II. Хроническая сердечная недостаточность с сохраненной фракцией выброса, III функционального класса по NYHA. ХБП 3б стадии смешанной этиологии (диабетическая, гипертензивная, ишемическая нефропатия при наличии единственной почки). Диабетическая нейропатия, дистальный тип.
Был рекомендован прием дапаглифлозина 10 мг, апиксабана 5 мг 2 раза/сут., бисопролола 10 мг/сут., лозартана 50 мг/сут., амлодипина 10 мг/сут., спиронолактона 25 мг/сут., аторвастатина 40 мг/сут., гликлазида 60 мг/сут., инсулина длительного действия 20 ЕД/сут. Учитывая уровень рСКФ 32 мл/мин/1,73 м2, был рекомендован контроль показателей биохимического анализа крови через 3 мес. Назначенную терапию принимала в полном объеме, за исключением аторвастатина, прием которого отменила в связи с ночными кошмарами — редким, но известным побочным эффектом данного препарата [5]. Рекомендованный контроль лабораторных показателей не осуществляла.
При получении результатов анализов от сентября были отменены лозартан, верошпирон, гликлазид. Была оценена рСКФ по CKD-EPI с расчетом по цистатину С, которая составила 20 мл/мин/1,73 м2.
В связи с тем, что клиренс креатинина составил <30 мл/мин, доза апиксабана снижена до 2,5 мг 2 раза/сут. Продолжена антигипертензивная терапия бисопрололом, амлодипином, гипогликемическая терапия инсулином. Прием нефротоксичных препаратов, включая нестероидные противовоспалительные средства, пациентка отрицала. Пациентка была проконсультирована нефрологом. Было рекомендовано добавить к терапии торасемид 5 мг 3 раза/нед., а прием дапаглифлозина продолжить. Учитывая отмену гликлазида и недостаточный контроль гликемии (гликированный гемоглобин — 8,8%), к лечению добавлен линаглиптин 5 мг/сут. Даны рекомендации по диете. После контрольных анализов от ноября в связи с недостаточным контролем уровня АД — 140-150/90-95 мм рт.ст., а также для нефропротективного эффекта был добавлен лозартан 12,5 мг/сут., учитывая положительную динамику функции почек. Кроме того, доза апиксабана была увеличена до 5 мг 2 раза/сут. В связи с тем, что пациентка отказывалась от приема аторвастатина, был назначен питавастатин 1 мг 1 раз/сут. Также был назначен ранее отмененный гликлазид 30 мг/сут.
При контроле через 1 мес. на терапии лозартаном 12,5 мг/сут., метопрололом 100 мг 1 раз/сут., амлодипином 10 мг 1 раз/сут. АД и частота сердечных сокращений находятся в пределах целевых значений. На фоне терапии питавастатином холестерин липопротеинов низкой плотности снизился до целевого уровня и составил 1,26 ммоль/л. Функция почек без отрицательной динамики (табл. 1). Продолжается динамическое наблюдение.

Рис. 1. Жалобы и анамнез заболевания.
Сокращения: АГ — артериальная гипертензия, АД — артериальное давление, СД — сахарный диабет, ФП — фибрилляция предсердий.
Таблица 1
Динамика лабораторных показателей функции почек у пациентки К.
|
Показатель Дата |
Февраль |
Сентябрь |
Ноябрь |
Декабрь |
|
Клинический анализ крови |
без отклонений |
нет данных |
без отклонений |
нет данных |
|
Клинический анализ мочи |
глюкозурия, остальные показатели без отклонений |
нет данных |
глюкозурия, остальные показатели без отклонений |
глюкозурия, остальные показатели без отклонений |
|
Креатинин, ммоль/л |
139 |
209 |
136 |
131 |
|
Клиренс креатинина по Кокрофту-Голту, мл/мин |
43 |
29 |
43 |
44 |
|
СКФ по CKD-EPI мл/мин/1,73 м2 |
32 |
20 |
33 |
34 |
|
Калий, ммоль/л |
4,2 |
5,8 |
5,0 |
нет данных |
|
Мочевая кислота, мкмоль/л |
310,9 |
нет данных |
344 |
346 |
Сокращение: СКФ — скорость клубочковой фильтрации.
Обсуждение
Ведущим компонентом лечения ХБП является снижение сердечно-сосудистого риска. Однако данный случай является иллюстрацией того, что снижение функции почек происходит и на фоне назначенной нефропротективной терапии. Наиболее вероятно развитие и прогрессирование ХБП произошло в силу сочетания у пациентки целого ряда факторов риска. Среди них длительно текущая неконтролируемая АГ, неконтролируемый СД 2 типа, ФП, дислипидемия, ожирение и пожилой возраст [6]. Более того, некоторые модифицируемые факторы риска не были должным образом скорректированы, а пациентка не соблюдала ряд рекомендаций.
В данном случае мы не можем с уверенностью классифицировать снижение функции почек как ОБП, ОПП или прогрессирование течения исходно существующей ХБП, поскольку динамика функции почек оценивалась с интервалом отличным от тех, что указаны в рекомендациях [4]. ОПП является частью ОБП. Как ОПП, так и ОБП могут маскироваться наличием ХБП. Согласно KDIGO, если исходная СКФ <60 мл/мин/1,73 м2, а сывороточный креатинин в течение 7 последующих дней повысился более чем в 1,5 раза, устанавливается вариант ОПП+ХБП. При повышении креатинина менее чем в 1,5 раза в течение 7 дней, снижении СКФ в течение следующих 3-х мес. >35%, определяется ОБП без ОПП+ХБП, а при снижении СКФ <35%, определяется ХБП [4].
АГ является одной из основных причин развития терминальной стадии почечной недостаточности во всем мире [7]. Можно с уверенностью предположить, что у данной пациентки неконтролируемая в течение многих лет АГ стала одной из ведущих причин развития ХБП, которая в дальнейшем осложнилась развитием ОБП.
СД 2 типа является значительным фактором риска развития ХБП [8]. Данный фактор риска играет значимую роль в нарушении функции почек и в случае пациентки К., в т. ч. в значительной степени из-за неудовлетворительного контроля гликемии. Для коррекции гликемии планируется госпитализация в эндокринологическое отделение. Кроме того, пациентка недостаточно комплаентна и не всегда соблюдает необходимые диетические рекомендации.
Известно, что ФП часто встречается у пациентов с ХБП и наоборот. Распространенность увеличивается по мере прогрессирования ХБП и достигает максимума на четвертой или пятой стадиях. Частота ФП при ХБП увеличивается по мере прогрессирования заболевания [9].
Еще одним фактором риска возникновения и прогрессирования ХБП является ожирение. Согласно исследованиям, ожирение может приводить к прогрессированию ХБП независимо от метаболических факторов риска, таких как СД 2 типа и АГ [10].
Кроме того, фактором риска ухудшения функции почек могут быть лекарственные препараты [4]. Необходимо отметить, что после начала терапии ингибиторами ангиотензинпревращающего фермента (иАПФ) и антагонистами рецепторов ангиотензина II (АРА) возможно повышение уровня мочевины, креатинина и калия. Допустимо увеличение уровня креатинина на 50% выше исходных значений или до 226 мкмоль/л или снижение СКФ до 25 мл/мин/1,73 м2. Кроме того, допускается увеличение уровня калия до ≤5,5 ммоль/л. Если после начала приема препаратов наблюдается чрезмерное увеличение мочевины, креатинина, калия крови, необходимо отменить препараты, обладающие нефротоксическим эффектом, перевести пациента на прием иАПФ с двойным путем выведения, уменьшить дозу иАПФ/АРА в 2 раза. При увеличении концентрации калия >5,5 ммоль/л, креатинина более чем на 100% или до уровня 310 мкмоль/л или снижения СКФ <20 мл/мин/1,73 м2, следует прекратить прием иАПФ/АРА. Кроме того, при снижении СКФ <30 мл/мин/1,73 м2 необходимо прекратить прием антагонистов минералокортикоидных рецепторов [11].
Важнейшим аспектом ведения пациентов с ХБП является коррекция метаболических нарушений. Согласно Рекомендациям, гиперкалиемия является жизнеугрожающим метаболическим расстройством, осложняющим ХБП. Этиологическими факторами гиперкалиемии является ХБП сама по себе, коморбидная патология и назначаемые препараты [12]. При повышении уровня калия >5 ммоль/л рекомендуются уменьшение пищевого потребления калия, назначение петлевых диуретиков и отмена препаратов, индуцирующих гипокалиемию [1]. Таким образом, были отменены лозартан и спиронолактон, назначен торасемид.
При выборе лекарственного препарата и его дозировании необходимо учитывать функцию почек. Согласно Инструкции по применению гликлазида, противопоказанием к применению данного препарата является почечная недостаточность 1. Данный препарат также был отменен. Кроме того, доза апиксабана корректировалась по клиренсу креатинина. Прием дапаглифлозина решено было продолжить, учитывая Рекомендации KDIGO по ведению пациентов с ХБП и СД 2 типа [13].
Еще одним важным моментом при ведении коморбидных пациентов с ХБП являются условия, при которых необходима консультация нефролога. Согласно KDIGO, рекомендуется направлять пациентов с ХБП к нефрологу, когда уровень рСКФ снижается ниже 30 мл/мин/1,73 м2 и/или альбумин/креатининовое соотношение в моче увеличивается выше 300 мг за 24 ч [14]. Согласно отечественным Рекомендациям, при снижении рСКФ >20% от исходного уровня его причины должны быть проанализированы с привлечением врача-нефролога, а лечение должно быть модифицировано [1].
Заключение
Таким образом, представленное клиническое наблюдение иллюстрирует случай ухудшения почечной функции у пожилой пациентки, у которой имелся целый ряд факторов, увеличивающих сердечно-сосудистый риск и риск осложнений со стороны почек. Для снижения данных рисков были назначены необходимые группы препаратов. Приведена тактика, необходимая при резком ухудшении функции почек у коморбидных пациентов — временная отмена ингибиторов ренин-ангиотензиновой системы, корректировка дозы или отмена сопутствующих препаратов исходя из почечной функции, своевременное направление пациента на консультацию нефролога.
Информированное согласие. От пациента получено письменное добровольное информированное согласие на публикацию описания клинического случая (дата подписания 30.12.2023).
Отношения и деятельность: все авторы заявляют об отсутствии потенциального конфликта интересов, требующего раскрытия в данной статье.
1 Инструкция по медицинскому применению лекарственного препарата Гликлазид. Доступ по ссылке: https://grls.rosminzdrav.ru/Grls_View_v2.aspx?routingGuid=1ea4f878-26d2-409c-b494-e4949ad0c5d7.
Чтобы читать статью войдите с логином и паролем от scardio.ru
Ключевые слова
Для цитирования
Листратов А.И., Кудрявцева А.А., Соколова А.А., Напалков Д.А. Тактика ведения коморбидных пациентов с хронической болезнью почек при ухудшении почечной функции. Клинический случай. Российский кардиологический журнал. 2024;29(3S):5790. https://doi.org/10.15829/1560-4071-20245790. EDN: HSURSX
Скопировать