Артериит Такаясу у пациента с подозрением на острый коронарный синдром — обзор литературы и клинический случай
Неспецифический аортоартериит (артериит Такаясу (АТ), болезнь Такаясу, болезнь отсутствия пульса) — аутоиммунное заболевание, характеризующееся деструктивно-продуктивным сегментарным аортитом и субаортальным панартериитом богатых эластическими волокнами артерий с возможным поражением коронарных и легочных ветвей [1-3].
Истинная распространенность заболевания неизвестна. АТ регистрируется повсеместно, но количество случаев в популяции варьируется в зависимости от континента, расовой принадлежности, пола и возраста [4]. Наиболее высокий показатель распространенности (40 случаев на 1 млн населения) зарегистрирован в Японии, самый низкий (0,9 на 1 млн) в США. Современные эпидемиологические исследования регистрируют все более широкое распространение АТ в Европе (от 0,4 до 1,5 случаев на 1 млн) [4]. Имеются данные, что в России распространенность его достигает 2,6 человека на 1 млн населения [3]. Заболевание наиболее характерно для девушек с клиническим дебютом в возрасте 15-35 лет (по различным данным соотношение с мужчинами от 2:1 в западных странах до 10:1 в восточных) [1][2].
Точная причина заболевания не установлена — обсуждается роль вирусов, инфекции, в частности, микобактерии туберкулеза. Имеются сведения о генетической предрасположенности заболевания, за данную теорию говорит тот факт, что у трети пациентов с АТ был обнаружен аллель HLA-B52 [1][2].
Для АТ свойственно множественное сегментарное поражение аорты и ее ветвей, с последующим развитием стенозов, окклюзий, аневризм. В первую очередь воспалительный процесс локализуется в медии и адвентиции сосуда, с дальнейшим распространением на паравазальную клетчатку. Поражение интимы носит вторичный реактивно-гиперпластический характер [3]. Заподозрить АТ можно уже после объективного обследования пациента, учитывая весьма специфичные локализации патологического процесса. Как правило, это стенозы сонных и подключичных артерий, частота которых достигает 96% [1].
В зависимости от локализации поражения различают 6 типов АТ [2]:
- I тип — дуга аорты и отходящие от нее артерии;
- IIа тип — восходящий отдел, дуга аорты и ее ветви;
- IIb тип — восходящий отдел, дуга аорты и ее ветви, нисходящий грудной отдел;
- III тип — нисходящий грудной, брюшной отделы аорты и (или) почечные артерии;
- IV тип — брюшной отдел аорты и (или) почечные артерии;
- V тип — смешанный вариант типов IIb и IV.
При вовлечении коронарных и/или легочных артерий в патологический процесс к типу заболевания добавляют C (+) или P (+). Поражение коронарного русла сердца и легочных артерий при АТ встречается примерно в равном количестве случаев, 5-20% и 7-18%, соответственно. Поражение правой коронарной артерии встречалось наиболее часто [1, 2].
При осмотре и объективном обследовании пациента наиболее характерным признаком является ослабление пульса на одной или обеих лучевых артериях вплоть до его полного исчезновения, вследствие типичных локализаций процесса, описанных выше [2, 3]. При измерении артериального давления (АД) на себя обращает внимание разница между систолическим АД на правой и левой руках более чем на 10 мм рт.ст. Аускультативно можно выслушать шум в проекции пораженного сосуда [2].
На данный момент в клинической практике при постановке диагноза используют критерии Американской коллегии ревматологов (1990) (табл. 1) [2, 3]. Присутствие у больного трех и более любых критериев позволяют поставить диагноз АТ с специфичностью 98% и чувствительностью 91% [2].
Таблица 1
Классификационные диагностические критерии артериита Такаясу Американской коллегии ревматологов [3]

Клиническая картина, синдромы и симптомы, описываемые при заболевании, зависят от её стадии. Для начальной стадии АТ характерны признаки системного воспаления в виде субфебрилитета, слабости, похудания, миалгии и артралгии (табл. 2). Как правило, с момента появления первых симптомов заболевания до постановки диагноза проходит от полугода до 2 лет. В большинстве случаев при обращении пациента к доктору у него уже имеются проявления поздней стадии патологии [1][2].
Таблица 2
Общие клинические проявления при АТ [1]

В поздней стадии АТ ведущими симптомами заболевания являются выпадения и/или нарушения функций органов вследствие стенозов, окклюзий и тромбозов кровоснабжающих их артерий. Большое разнообразие симптоматики обусловлено многоуровневым поражением аорты и ее ветвей (табл. 3). У одного пациента одновременно могут присутствовать признаки активной и неактивной фазы АТ, учитывая, что патология носит рецидивирующий характер [1 3].
Таблица 3
Возможные клинические проявления [1]

Стоит упомянуть существующую клиническую классификацию АТ K. Ishikawa (1978). Данное классифицирование отражает естественное течение заболевания при отсутствии терапии с наиболее серьезными осложнениями, такими как вторичная артериальная гипертензия, ретинопатия, аортальная недостаточность и аневризматические поражения сосудов (табл. 4) [1].
Таблица 4
Клиническая классификация артериита Такаясу (K. Ishikawa) [1]

Основными причинами смерти при АТ являются острые нарушения мозгового кровообращения, хроническая сердечная недостаточность, острые формы ишемической болезни сердца, почечная недостаточность. Учитывая это, данная классификация полезна в определении прогноза у данной группы больных. У пациентов без или с одним осложнением легкой степени тяжести сосудистые события отсутствуют в 97% случаев в течение 5 лет, тогда как у пациентов с одним или несколькими тяжелыми осложнениями неблагоприятные сосудистые события развиваются у 40,3% больных за тот же временной промежуток [1].
В течение многих лет ангиография являлась “золотым стандартом” в диагностике АТ, но, учитывая то, что данный метод является инвазивным, он имеет более высокие риски возникновения осложнений по сравнению с неинвазивными методами визуализации сосудистого русла [2]. Основной причиной проведения ангиографии в настоящий момент является наличие показаний к выполнению чрескожной транслюминальной баллонной ангиопластики и/или стентирования [5].
У пациентов с подозрением на АТ с целью оценки поражения в качестве первого диагностического исследования должна быть использована магнитно-резонансная томография (МРТ). Магнитно-резонансная ангиография и МРТ с контрастным усилением дают возможность в оценке степени стенозирования сосудов и выявления тканевых и морфологических изменений в артериях. Доказано, что МРТ имеет 100% чувствительность и специфичность для диагностики АТ. Но, учитывая стоимость исследования, его низкую доступность, на первые линии диагностики выходят другие методы визуализации [2].
Визуализирующим методом, широко пользующимся популярностью в клинической практике, является мультиспиральная компьютерная томография (МСКТ). МСКТ с контрастным усилением основополагающий метод в описании анатомии поражения при АТ, позволяющий визуализировать утолщения отделов аорты и её ветвей, степень стенозирования сосудов. Данный вид исследования обрел высокую чувствительность и специфичность в диагностике АТ [1, 2].
Большую роль в визуализации воспалительного процесса играет дуплексное сканирование сосудов. Главными преимуществами метода являются его доступность, простота, стоимость, возможность измерения толщины комплекса интима-медиа сонных артерий — основной локализации поражения при АТ [2].
Вышеописанные методы рекомендуются для динамического мониторирования структурных повреждений сосудов и суждения о эффективности проводимой терапии [2].
Одним из методов диагностики АТ, позволяющим в настоящее время оценить активность заболевания и распространённость поражения, является позитронно-эмиссионная томография с использованием 18F-фтордезоксиглюкозы. Накопление радиофармпрепарата в участках с активным воспалением демонстрирует степень и морфологию поражения артериальной стенки [1].
Основой медикаментозной терапии АТ является применение глюкокортикостероидов (ГКС) с целью достижения и поддержания ремиссии. На фоне монотерапии ГКС ремиссию заболевания удается достичь в 40-60%. При резистентности пациентов к терапии стероидами к лечению добавляются цитостатические препараты и/или биологические агенты. Необходимость в комбинированной терапии АТ варьируется от 40 до 84% случаев, однако добиться стойкой ремиссии удаётся лишь у 40% пациентов данной группы [1].
Наиболее широкое распространение среди цитостатических препаратов в лечении АТ получили азатиоприн и метотрексат [1]. Всё большую популярность получают препараты биологического происхождения — ингибиторы интерлейкина-6 (тоцилизумаб) и фактора некроза опухоли-? (инфликсимаб, цертолизумаб, этанерцепт). Как говорилось ранее, данная группа лекарственных средств применяется в случае неэффективности традиционной иммуносупрессивной терапии [2].
Однако заболевание продолжает прогрессировать и остается резистентным к применению всех возможных вариантов медикаментозной терапии у 20% пациентов с АТ [1].
Кроме того, у больных АТ диагностируется повышенное содержание комплекса тромбин-антитромбин III, фибринопептида А и Д-димеров. Учитывая гиперкоагуляционное состояние крови на фоне повышенного АД, значимо повышается риск сосудистых осложнений со стороны органов-мишеней. Таким образом, дезагрегантная терапия необходима в качестве первичной профилактики осложнений АТ [1].
Как упоминалось выше, инвазивные вмешательства рекомендовано использовать, как правило, с целью хирургической коррекции стенозирующих и окклюзирующих поражений артерий. Наиболее популярными в последнее время стали чрескожная транслюминальная баллонная ангиопластика со стентированием или без него [5]. Частота оперативных вмешательств при АТ варьируется от 12 до 70%. К показаниям необходимо относить проявления ишемической болезни сердца, осложненный стеноз почечных артерий, нарушения мозгового кровообращения, аневризматические поражения артерий. В подобных ситуациях проведение реваскуляризирующих процедур значительно повышает выживаемость и снижает риск летальных осложнений [1].
Стоит упомянуть о стартовавшем в 2016г регистре АТ в Восточном Китае. Учитывая столь редкую диагностику данной патологии, стандартизация ведения пациентов данной группы зачастую имеет трудности. Таким образом, исследователи пытаются набрать как можно больше пациентов с АТ, с последующим формированием когорты АТ, для более профессиональной и стандартизированной работы с больными.
Клинический случай
Мужчина П., 48 лет, экстренно доставлен бригадой скорой медицинской помощи с диагнозом: острый коронарный синдром без подъема сегмента ST. При поступлении предъявляет жалобы на давящие боли за грудиной на фоне физической нагрузки, (ускоренная ходьба, подъем на 1-2 этажа), одышку и усиление болей в правой половине грудной клетки при глубоком вдохе, низкую толерантность к нагрузке, периодически отеки нижних конечностей.
Из анамнеза заболевания известно о повышении АД ~5 лет, максимально до 200 и 100 мм рт.ст. Ухудшение состояния в течение 1,5 мес., когда отметил появление одышки, давящих болей в левой и правой половинах грудной клетки с усилением при нагрузках, одутловатость лица, низкую толерантность к нагрузке. Отмечает повышение температуры тела до 370 С, прогрессирующее похудание на 25 кг за 6 мес. За медицинской помощью не обращался. Накануне поступления в стационар ангинальные боли участились, усилились, наросла одышка, обратился в поликлинику по месту жительства, после регистрации электрокардиограммы (ЭКГ) была рекомендована госпитализация в отделение кардиологии.
На момент поступления состояние средней степени тяжести, сознание ясное, кожные покровы нормальной окраски, влажные, теплые. Тоны сердца приглушены, ритм правильный с частотой сердечных сокращений 80 уд./мин. Обнаружена значительная разница АД: на правой верхней конечности 170 и 90 мм рт.ст., на левой — 130 и 80 мм рт.ст. При аускультации легких дыхание везикулярное, ослаблено в нижних отделах. Живот мягкий, безболезненный. Печень выступает на 1,5 см из-под реберной дуги. Симптом Пастернацкого отрицательный с двух сторон.
На ЭКГ при поступлении регистрировалась неполная блокада левой ножки пучка Гиса, низкоамплитудные R и глубокие отрицательные зубцы Т в отведениях I, AVL, V3-V6 (рис. 1).

Рис. 1. ЭКГ пациента при поступлении в стационар.
Высокочувствительный тропонин (протокол 0/3 ч), без достоверной динамики (0,008/0,014 нг/мл). Об — наружены лабораторные признаки воспалительного процесса (лейкоциты — 19,38 10*9/л; С-реактивный белок — 62,8 мг/л); тромбоцитоз (тромбоциты — 642,0 10*3/мл); анемия легкой степени (эритроциты — 4,52 10*12/л; гемоглобин — 110,0 г/л); сниженная функция почек (креатинин — 131,4 ммоль/л, скорость клубочковой фильтрации — 53,8 мл мин/1,73 м2); дислипидемия (общий холестерин — 5,24 ммоль/л, липопротеиды низкой плотности 3,23 ммоль/л, липопротеиды высокой плотности 1,17 ммоль/л).
По данным эхокардиографии полости сердца не расширены, фракция выброса по Симпсону составила 59%. Отмечена акинезия верхушки, нижней трети межжелудочковой перегородки, передней стенки, апикально-латерального сегмента. Клапаны сердца без особенностей. Признаки гипертрофии левого желудочка (межжелудочковая перегородка 13 мм, задняя стенка левого желудочка 15 мм). Перикардиальная щель: над правым желудочком 16 мм, правое предсердие 16 мм, по задней стенке левого желудочка 15 мм. Расширение плевральной полости: справа 26 мм, слева нет.
Согласно полученным данным диагноз острый коронарный синдром вызвал сомнение, было решено провести дополнительные обследования.
Учитывая повышение температуры тела, прогрессирующее похудание, было решено выполнить МСКТ органов грудной клетки, брюшной полости,
органов малого таза. В ходе исследования обнаружена картина выраженного диффузного утолщения стенок грудной и брюшной аорты с инфильтрацией парааортальной клетчатки. Данный процесс распространялся на устья левой подключичной и обеих почечных артерий, суживающий просветы сосудов до 80% (рис. 2). В стволе легочной артерии и ее ветвях тромботические массы не определялись. В легочной паренхиме очаговых и инфильтративных изменений не выявлено. Также стоит отметить утолщение и инфильтрацию паранефральной клетчатки. Выделительная функция почек резко снижена.
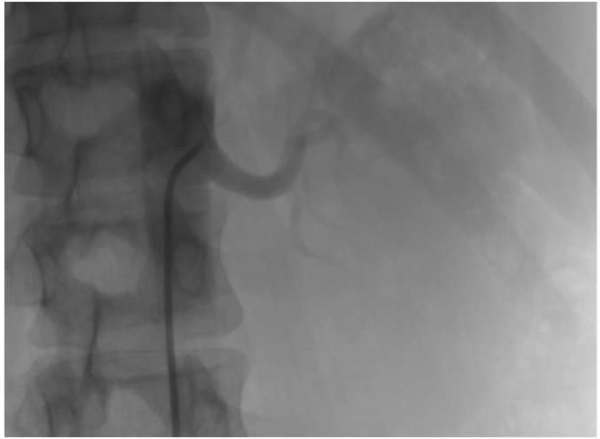
Следующим этапом диагностики стало проведение коронароангиографии для оценки степени вовлечения коронарного русла сердца и последующего решения вопроса о необходимости проведения реваскуляризации миокарда. По результатам коронарографии выявлено: тип кровоснабжения сердца — правый. Ствол левой коронарной артерии с неровными контурами. Передняя межжелудочковая ветвь (ПМЖВ) с неровными контурами, протяженный стеноз 50 75% от устья до проксимальной трети 2-го сегмента (рис. 3). Интермедиальная артерия: окклюзия от устья, дистальные отделы заполняются через интракоронарные коллатерали (рис. 3). Огибающая артерия: с неровными контурами, стеноз от устья 40%, протяженный стеноз 30% в дистальной трети 1-го сегмента. Правая коронарная артерия с неровными контурами, без гемодинамически значимых стенозов (рис. 4) ПМЖВ, принято решение о выполнении стентирования пораженного сегмента артерии с использованием стента Resolute Integrity (Medtronic) 3,0х30 мм (рис. 5).

Рис. 2. 3D-реконструкция грудного и брюшного отделов аорты и их ветвей (стрелками отмечены места поражения аорты и её ветвей).

Рис. 3. Протяженный стеноз 50-75% от устья до проксимальной трети 2-го сегмента ПМЖВ (RAO 300-Caudal 300).

Рис. 4. Отсутствие изменений в правой коронарной артерии (RAO 300-Caudal 300).

Рис. 5. ПМЖВ после проведенного стентирования.
В последующем пациенту было выполнено дуплексное сцентирование брахиоцефальных артерий: комплекс интима-медиа 1,3 мм слева, 1,2 мм справа. Стенозы брахиоцефальных сосудов (общая сонная артерия (слева до 55%, справа до 60%), внутренняя сонная артерия (слева 28%, справа до 30%), наружная сонная артерия справа (35%), подключичная артерия слева). Синдром позвоночно-подключичного обкрадывания.
Стоит отметить динамику показателей лабораторных исследований за время наблюдения (табл. 5).
Таблица 5
Динамика показателей лабораторных исследований за время наблюдения

Остальные показатели общего и биохимических анализов крови за период наблюдения в пределах референсных значений, без отрицательной динамики. Исследование крови на ВИЧ, RW, гепатиты — отрицательны.
По результатам эхокардиографического контроля: гидроперикард, гидроторакс в стадии разрешения.
Таким образом, опираясь на данные визуализирующих, лабораторных методов исследования, указывающих на воспалительный процесс в стенках артерий множественной локализации, пациенту был выставлен следующий диагноз:
Неспецифический АТ V типа “С+”, с поражением грудного, брюшного отделов аорты, коронарных артерий (стеноз ПМЖВ до 75%), подключичных артерий, артерий брахиоцефального ствола (общая сонная артерия (слева до 55%, справа до 60%), внутренняя сонная артерия (слева 28%, справа до 30%), наружная сонная артерия справа (35%), подключичная артерия слева), почечных артерий (стеноз до 80%).
Нестабильная стенокардия, высокий риск со стабилизацией во 2 функциональном классе. Коронарография, стентирование ПМЖВ (радикальная реваскуляризация). Вторичная артериальная гипертензия. Синдром позвоночно подключичного обкрадывания слева. Гидроперикард с умеренным количеством жидкости, стадия разрешения. Двусторонний гидроторакс с малым количеством жидкости, стадия разрешения. Н2А стадии по NYHA 2 функционального класса. За время госпитализации пациенту проводилось следующее лечение: ацетилсалициловая кислота, клопидогрел, сартаны, бета-блокаторы, антагонисты кальциевых каналов, петлевые диуретики, верошпирон, статины. На фоне проведенного лечения пациент отмечал значительное улучшение состояния.
Как обсуждалось выше, краеугольным камнем в терапии АТ является иммуносупрессивная терапия, в частности применение ГКС. Учитывая необходимость приема пациентом двойной антиагрегантой терапии, отягощенный анамнез в отношении заболеваний желудочно-кишечного тракта (повышенный риск кровотечений), тяжело контролируемую артериальную гипертензию, назначение стероидов было отложено до консультации ревматолога. К сожалению, период госпитализации нашего пациента совпал с введением основных ограничений, связанных с COVID-19, перепрофилированием большинства отделений в крупных больницах г. Самары, что не позволило оперативно провести консультацию ревматолога.
При выписке больному были даны расширенные рекомендации по необходимому дообследованию и медикаментозной терапии.
Пациент был приглашен на консультацию кардиолога спустя 6 мес. после выписки из стационара. За указанный период пациент не был госпитализирован в другие медицинские учреждения. Отмечал отечность голеней, стоп на фоне приема амлодипина, вследствие чего самостоятельно отменил. Из объективного обследования: АД на правой руке 160 и 80 мм рт.ст., АД на левой руке 110 и 70 мм рт.ст. По данным лабораторного обследования: общий и биохимический анализ крови в пределах референсных значений. ЭКГ без отрицательной динамики по сравнению с ранней. Учитывая нерациональную терапию, не достижение целевых цифр АД, лечение было скорректировано. Пациент был консультирован ревматологом, рекомендовано дообследование: биохимический анализ крови (ревматоидный фактор, С-реактивный белок, антитела к двуспиральной ДНК, антинуклеарный фактор, антинуклеарные антитела, ANCA), ангиография сосудов аорты и её крупных ветвей. Из результатов пройденных обследований на момент осмотра: анти-dsDNA, антинуклеарные антитела (ANA), ANCA IgG — показания в пределах нормы. Противовоспалительная терапия назначена не была, после выполнения оставшихся обследований рекомендована повторная консультация ревматолога.
Таким образом, клиника острого коронарного синдрома в ряде случаев может быть обусловлена не только атеросклеротическим поражением коронарных артерий, но и являться следствием оклюзионно-стенотического поражения аорты и её ветвей на фоне соединительно-тканных заболеваний, которые требуют дифференциальной диагностики и коррекции тактики ведения и терапии с учетом выявленных состояний.