Практические аспекты оказания помощи пациентам с кардиогенным шоком
Аннотация
Кардиогенный шок является ведущей причиной смертности среди пациентов с острым коронарным синдромом, для данной патологии характерны высокие показатели внутрибольничной и годовой летальности. В отечественной литературе данные по распространенности, диагностике и лечению пациентов с кардиогенным шоком ограничены, поэтому основной целью данной публикации является повышение информированности специалистов о современных подходах к диагностике и лечению этого состояния. В данном обзоре подробно рассматриваются основные причины развития кардиогенного шока, аспекты патофизиологии, современная классификация, диагностика и алгоритмы медикаментозной и немедикаментозной терапии пациентов с истинным кардиогенным шоком.
Болезни системы кровообращения и в ХХIв сохраняют ведущую позицию в структуре смертности населения в развитых странах [1]. Ежегодно от сердечно-сосудистых заболеваний умирает свыше 17,3 млн людей. Болезни сердца и сосудов, ассоциированные с атеросклерозом, остаются одной из самых сложных и нерешенных проблем современной кардиологии, поскольку именно острые формы ишемической болезни сердца (ИБС) являются причиной развития кардиогенного шока (КШ) в 82% случаев [2][3].
КШ является самым тяжелым и прогностически неблагоприятным осложнением острых форм ИБС. Истинная распространенность КШ неизвестна, но в консенсусе Европейского общества кардиологов от 2019г [4] приводятся данные, что 3-5% всех случаев госпитализаций по поводу острой сердечной недостаточности (ОСН) приходится на пациентов в состоянии истинного КШ. Внутрибольничная смертность, даже в условиях современных методов оказания помощи, находится в диапазоне 30-60%, при том, что большая часть летальных исходов происходит в течение 24 ч от момента поступления. Годовая смертность пациентов после перенесенного КШ составляет 50-60%, и большая часть летальных исходов случается в первые 30-60 дней от момента выписки из стационара. Частота КШ у пациентов с острым коронарным синдромом (ОКС) составляет 30-40% [5]. При том, что интересно: десятилетие назад считалось, что КШ возникает в основном при ОКС, однако в большом регистре США, посвященном проблемам КШ [6], прослеживается закономерная динамика снижения количества пациентов с КШ, связанных с инфарктом миокарда (ИМ), с 65,3% до 45,6% в период с 2005 по 2014гг. Похожий тренд прослеживается и в канадском регистре интенсивной помощи, а именно: только треть шоковых пациентов имели при поступлении ИМ, в то время как ~18% пациентов поступали с декомпенсацией сердечной недостаточности (СН) на фоне ишемической кардиомиопатии без острого ИМ, 28% имели неишемическую кардиомиопатию и другие причины: рецидивирующая желудочковая тахикардия, тяжелая клапанная болезнь сердца [7]. Целью данного обзора является привлечение внимания специалистов к этой актуальной проблеме, характеризующейся высокой летальностью, побуждение к формированию междисциплинарных команд кардиологов и анестезиологов-реаниматологов и возможности создания единого регистра пациентов с КШ в нашей стране.
Определение, классификация и эпидемиология КШ
Наиболее грозной формой ИБС является ОКС, в современной классификации которого выделяют 2 основные формы: ИМ с подъемом сегмента ST (ИМпST) и ИМ без подъема сегмента ST (ИМбпST), куда также относится нестабильная стенокардия [8-12]. ИМпST является менее благоприятной формой острой ИБС за счет высокой частоты развития осложнений [13], среди которых можно выделить нарушения ритма и проводимости сердца, вовлечение правого желудочка (ПЖ), ОСН и механические осложнения: разрыв свободной стенки левого желудочка (ЛЖ), разрыв межжелудочковой перегородки, отрыв сосочковой мышцы митрального клапана. ОСН по-прежнему остается самым частым осложнением ИМпST и, по-видимому, одним из наиболее важных неблагоприятных прогностических факторов [14]. Ведущим механизмом развития ОСН является сократительная дисфункция миокарда ЛЖ, вызванная обширной зоной некроза. Среди других причин развития ОСН также можно выделить: нарушения ритма и проводимости сердца, механические осложнения, коморбидные факторы. Неблагоприятными факторами течения ОСН являются:
- Тяжелые проявления системных застойных явлений, характеризующиеся развитием отека легких (Killip III).
- Гипотензия — снижение артериального давления (АД) <90 мм рт.ст. Причинами может быть как дисфункция ПЖ, так и ЛЖ, нарушения ритма, механические осложнения. Длительно сохраняющаяся гипотензия >30 мин приводит к острому повреждению почек и другим системным осложнениям.
- Снижение сердечного индекса (СИ) <2,2 л/мин/м2, приводящее к тканевой гипоперфузии и развитию кардиоренального синдрома с формированием олигоанурии.
КШ по-прежнему остается самым грозным осложнением ОСН, а также наиболее частой причиной смертности пациентов в блоке кардиореанимации [15]. В определении КШ отражено, что это состояние критической гипоперфузии и тканевой дизоксии: снижение насыщения тканей кислородом вследствие заболеваний сердца. В реальной клинической практике диагноз КШ ставится на основании таких клинических критериев, как персистирующая гипотензия <90 мм рт.ст. без адекватного ответа на тест с волемической нагрузкой и сопровождающаяся клиническими признаками органной гипоперфузии: похолодание конечностей, олигоанурия <20 мл/ч и изменения со стороны ментального статуса. Кроме того, есть и биологические маркеры тканевой дизоксии: повышение уровня лактата крови >2 ммоль/л [16].
В современной классификации КШ [17] выделяют 3 стадии:
- Стадия пре-КШ: пациенты с систолическим АД (САД) >90 мм рт.ст., но с признаками гипоперфузии: похолодание конечностей, олигоанурия <20 мл/ч и изменения со стороны ментального статуса.
- Стадия истинного КШ с САД <90 мм рт.ст. в течение >30 мин, потребностью в инотропной или механической поддержке внутриаортальный баллонным контрапульсатором, снижение СИ <2,2 л/мин/м2, повышением давления наполнения как ЛЖ, так и ПЖ (повышение давления заклинивания легочных капилляров (ДЗЛК) и центрального венозного давления).
- Стадия рефрактерного КШ, которая по гемодинамическим параметрам не отличается от 2-й стадии, однако нет положительного ответа на проводимую терапию.
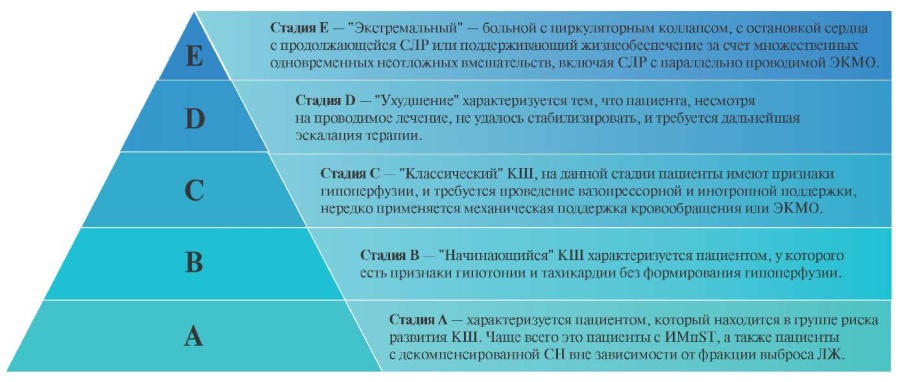
Ассоциацией сердечно-сосудистых и интервенционных хирургов [18] предложена расширенная версия классификации КШ от A-E (рис. 1). Стадия А — это пациент, который имеет риск развития КШ. Обычно на этой стадии не отмечается признаков или симптомов, патогномоничных для истинного КШ. У таких пациентов не отмечается значимых отклонений в рамках клинико-инструментальных методов обследования, однако есть риск его развития. Чаще всего это пациенты с ИМпST, а также пациенты с декомпенсированной СН вне зависимости от фракции выброса (ФВ) ЛЖ. Такие пациенты нуждаются в непрерывном круглосуточном мониторинге витальных параметров в отделении реанимации.
Стадия B: «Начинающийся» КШ (прешок/компенсированный шок) характеризуется тем, что у пациента есть признаки гипотонии и тахикардии без формирования гипоперфузии. На данной стадии может наблюдаться легкая перегрузка объемом, уровень лактата при этом в норме.
Стадия С: «Классический» КШ, на данной стадии пациенты имеют признаки гипоперфузии, и требуется проведение вазопрессорной и инотропной поддержки, нередко применяется вспомогательная механическая поддержка кровообращения (МПК) или экстракорпоральная мембранная оксигенация (ЭКМО). У данных пациентов наблюдается уровень среднего АД <60 мм рт.ст., и САД <90 мм рт.ст. вместе с гипоперфузией. Лабораторные данные могут включать признаки нарушения функции почек, повышенный уровень лактата, натрийуретического пептида и ферментов печени. При инвазивном мониторинге гемодинамики отмечается снижение СИ <2,2 л/мин/м2.
Стадия D: «Ухудшение» характеризуется тем, что пациента, несмотря на проводимое лечение, не удалось стабилизировать, и требуется дальнейшая эскалация терапии. Кроме того, прошло не <30 мин после инициации лечения, но пациент не ответил на лечение, и сохраняется гипотензия и гипоперфузия органов-мишеней. Эскалация заключается в увеличении степени вазопрессорной и инотропной поддержки для устранения гипоперфузии и нередко присоединения МПК после начального периода наблюдения. Коллеги из ГКБ № 52 г. Москвы показывают, что активно применяют ЭКМО при рефрактерном истинном КШ и при остановке кровообращения, как терапию критических состояний [19].
Стадия E: КШ «Экстремальный» — больной с циркуляторным коллапсом — рефрактерная к лечению гипотензия, часто (но не всегда) наблюдается остановка кровообращения с продолжающейся сердечно-легочной реанимацией (СЛР) или поддерживание жизнеобеспечения происходит за счет множественных одновременных неотложных вмешательств, включая СЛР с параллельно проводимой ЭКМО. Это пациенты, с которыми работает мультидисциплинарная команда с врачами разных специальностей, начиная от кардиолога-интесивиста, заканчивая кардиохирургом. Вся их работа у постели больного направлена для принятия решений нескольких одновременных проблем, связанных с отсутствием клинической стабильности пациента. Опять же в работах российских специалистов [20] делается вывод, что для работы в кардиологическом блоке идеально подходит кардиолог-интесивист — врач, который в равной степени компетентен как в клинической кардиологии, так и в интенсивной медицине.

Рис. 1. Классификация КШ ([18], с разрешения издательства Wiley).
Сокращения: ИМпST — инфаркт миокарда с подъемом сегмента ST, КШ — кардиогенный шок, ЛЖ — левый желудочек, СЛР — сердечно-легочная реанимация, ЭКМО — экстракорпоральная мембранная оксигенация.
Механизм развития КШ
Основополагающим механизмом развития КШ чаще всего является острое снижение сократимости ЛЖ из-за ишемии, которая прежде всего вызывает выраженное снижение сократительной способности миокарда, что в первую очередь запускает порочный круг снижения СИ, которое дальше приводит к формированию гипотензии, которые в совокупности ухудшают СИ, а это в дальнейшем еще сильнее усугубляет коронарную гипоперфузию [21]. Нарушение сократительной функции ПЖ и микроциркуляторная недостаточность также могут способствовать возникновению и ухудшению течения КШ. Снижение сердечного выброса (СВ) влияет на коронарную перфузию, что приводит к нарушению сократимости миокарда и прогрессированию КШ. Нарушение микроцикуляции у больных с декомпенсацией СН и КШ было отмечено еще в работе [22], которая показала, что доля перфузируемых мелких (20 мкм) сосудов была ниже у пациентов с СН и КШ, чем у пациентов контрольной группы с СН без КШ (63% [ 46-65%] и 49% [ 38-64%] vs 92% [ 90-93%], р=0,001). Из этого можно сделать вывод, что нарушение микроциркуляции довольно часто встречается у пациентов с КШ и сопряжено с плохим прогнозом. Наличие обструктивного атеросклеротического поражения коронарных артерий может дополнительно усугубить снижение коронарной перфузии.
В консенсусе Европейского общества кардиологов [4] большое внимание в развитии КШ и его патофизиологии уделяется микроциркуляции и мультиорганной дисфункции (рис. 2). Связано это прежде всего с тем, что микроциркуляторная сеть является поток-зависимой, снижение СВ с компенсаторным повышением сосудистого тонуса снижают чувствительность капилляров, что не соответствует требованиям клеточного метаболизма, и это прежде всего приводит к клеточной гипоксии. Однако даже при тяжелой гипоксии жизнеспособность и функции митохондрий сохраняются в течение нескольких часов, и животные модели предполагают первоначальную активацию митохондриальной цепи переноса кислорода для поддержания нормального функционирования для поддержания метаболических потребностей [23]. Как видно из субанализа исследования CULPRIT-SHOCK [24] была выявлена независимая корреляция между микроциркуляторной перфузией и комбинированной конечной точкой 30-дневной смертности, проведением заместительной почечной терапии, особенно у пациентов с гемодинамическим несоответствием между параметрами микро- и макроциркуляции [25]. Важная роль в механизме развития КШ принадлежит также системному воспалению, оно может наблюдаться у 20-40% пациентов с КШ, и в конечном счете приводит к снижению системного сосудистого сопротивления [26]. Повышенный уровень цитокинов (интерлейкина-1?, 6, 7, 8 и 10) был обнаружен у пациентов вскоре после начала развития КШ, что является предиктором смертельного исхода [27]. Продукция оксида азота и других медиаторов воспаления приводит к развитию вазодилатации, ухудшающей макроциркуляцию. Инфекция осложняет течение примерно 20-30% случаев КШ [28]. Риски инфекции включают сосудистый доступ, а также повреждение слизистой оболочки желудочно-кишечного тракта, связанное с гипоперфузией, и, как следствие, бактериальную транслокацию. Полиорганная дисфункция является результатом макрогемодинамических изменений и ассоциирована с плохим прогнозом. Несмотря на то, что ФВ ЛЖ является маркером неблагоприятного прогноза у пациентов с КШ, вопреки распространенному мнению, сократительная функция ЛЖ не всегда резко снижена, что было показано, например, в исследовании [29] SHOCK, где большая часть пациентов имела ФВ >30%. Немаловажным фактором является и наличие не только сократительной дисфункции у этих пациентов, но нарушения диастолической функции с рестриктивным паттерном, приводящим к повышению давления наполнения. В своей работе Reynolds HR, et al. [30] подробно описали эхокардиографические паттерны, встречаемые при КШ. Паттерн повышенного давления наполнения наблюдался у 60,9% обследованных пациентов. Пациенты с этим паттерном имели более низкую ФВ ЛЖ (31,1% vs 39,0%, р=0,02) и более высокий индекс движения стенки ЛЖ (2,1 vs 1,8, р=0,05). Пациентам с тяжелыми нарушениями диастолической функции чаще проводилась контрпульсация во время эхокардиографии (73,7% vs 43,5%, р=0,03). Рестриктивный паттерн имел положительную прогностическую ценность 80% для повышенного ДЗЛК ?20 мм рт.ст. Тридцатидневная выживаемость составила 53,9% с рестрикцией по сравнению с 68,0% без рестрикции, р=0,31. Таким образом, можно сделать вывод, что рестриктивный паттерн наполнения часто встречается у пациентов с КШ и ассоциирован с его неблагоприятным течением. КШ может встречаться и при поражении ПЖ, однако процент таких пациентов гораздо меньше, т.к. большая часть больных встречается именно с первичной левожелудочковой недостаточностью. Изучая регистр по пациентам c КШ, некоторые исследователи [31] приходят к выводу, что пациенты с инфарктом ПЖ имеют исходы, сопоставимые с исходами у пациентов с КШ и левожелудочковой недостаточностью. Механизм развития левожелудочковой недостаточности примерно следующий: дисфункция ПЖ влияет на сократительную способность ЛЖ, не только уменьшая преднагрузку ЛЖ, но и за счет воздействия проллабирования межжелудочковой перегородки на геометрию ЛЖ, что приводит к снижению его сократимости. Исследователями были сделаны следующие выводы: пациенты с преобладающим шоком на фоне поражения ПЖ были моложе, с меньшей частотой предшествующего ИМ (25,5 vs 40,1%, р=0,047), переднего ИМ и многососудистого поражения (34,8 vs 77,8%, р=0,001), также было затрачено меньше времени от постановки диагноза ИМ до диагноза КШ (2,9 vs 6,2 ч, р=0,003) по сравнению с больными с шоком на фоне поражения ЛЖ. Госпитальная летальность составила 53,1% по сравнению с 60,8% (p=0,296) для больных с преобладанием шока ПЖ и ЛЖ, соответственно, а влияние реваскуляризации на смертность не отличалось между группами. Сделаны выводы о том, что КШ на фоне недостаточности ПЖ имеет такой же неблагоприятный прогноз, как и истинный КШ ЛЖ. Таким образом, мы видим, что истинный КШ приводит к развитию макро- и микрорганной дисфункции, нередко приводящей к летальному исходу. Нестабильность показателей гемодинамики и тяжесть состояния такой когорты пациентов наталкивает на мысль о быстроте принятия решений и своевременности оказания им грамотной медицинской помощи.

Рис. 2. Макроорганная дисфункция при КШ ([4], с разрешения издательства Wiley).
Сокращения: АЛТ — аланинаминотрансфераза, АМ — азот мочевины, АСТ — аспартатаминотрансфераза, ГГТ — гамма-глутамилтрансфераза, ДВС — диссеминированное внутрисосудистое свертывание, СКФ — скорость клубочковой фильтрации, ССВО — синдром системного воспалительного ответа, Ac — констрикция артериол, Ad — дилатация артериол, CI — сердечный индекс, SBP — систолическое артериальное давление, SVR — системное сосудистое сопротивление, Vc — констрикция венул, Vd — дилатация венул.
Лечение КШ
Пытаясь ответить на вопрос, что является основой терапии таких тяжелых пациентов с признаками истинного КШ, очевидно, что важно понимать механизм развития КШ в каждом конкретном клиническом случае, и надо пытаться воздействовать на всю цепь макроорганной дисфункции. Наверное, наиболее важным является проведение реваскуляризации таким пациентам, т.е. должно быть проведено экстренное чрескожное коронарное вмешательство (ЧКВ) [32]. В другом обзоре [33] авторы показывают, что пациенты с восстановлением спонтанного кровообращения после успешной СЛР должны быть как можно скорее доставлены в ЧКВ-центр. Ранняя неотложная эхокардиография и лабораторные исследования (оценка кислотно-щелочного состава крови, определения уровня лактата) важны и могут быть выполнены в операционной, но только с ограниченной задержкой, не откладывая проведение ЧКВ. Сортировка, стабилизация и диагностическая оценка таких пациентов являются необходимыми перед проведением инвазивного лечения. Стабильным пациентам с факторами риска шока (стадия А) или в случае прекардиогенного шока (стадия В), как правило, может быть сразу проведена коронарная ангиография с последующей реваскуляризацией инфаркт-связанной артерией, при этом командой врачей должна постоянно проводится клинико-лабораторная и физикальная переоценка пациентов на предмет прогрессирования шока раз в 60 мин. Пациентам при более тяжелых формах КШ (стадии C-E), как правило, может сначала потребоваться стабилизация с учетом уровня АД, состояния перфузии органов-мишеней, оксигенации и кислотного-щелочного статуса. Однако надо помнить, что в случаях ИМпST любые необходимые усилия по стабилизации должны быть ускорены, чтобы свести к минимуму задержку реперфузионной терапии, потому как каждые 10-мин задержки приводят к 3 смертельным исходам на 100 пациентов, подвергнутых ЧКВ [34].
Какие возможности стабилизации состояния пациентов имеются в настоящее время? Внутривенные инотропные и вазопрессорные средства были и остаются основными в неотложной терапии КШ. Эти средства могут повышать сократимость желудочков и СВ, снижать давление наполнения и сохранять перфузию органов-мишеней. Среди наиболее часто используемых препаратов можно выделить добутамин, который является прямым агонистом ?2-адренорецепторов с положительным инотропным эффектом, помимо него можно выделить также норадреналин, стимулирующий как ?, так и ?-адренорецепторы, но больше именно с вазопрессорным эффектом и минимальным инотропным, а также милринон и левосимендан [35]. Норадреналин является довольно сильным и надежным вазопрессором с минимальным инотропным эффектом, что немаловажно, учитывая наличие компенсаторной тахикардии у такой категории больных, а также нередко норадреналин применяется в комбинации с добутамином. Применение вазопрессорных средств при тяжелом истинном КШ оправдано тем, что у многих пациентов эффективность перфузии органов-мишеней напрямую коррелирует с АД: а именно с САД или как его нередко называют перфузионным АД, которое при снижении <60 мм рт.ст. повышает госпитальную летальность. Норадреналин в данном случае не только может поддерживать перфузию внутренних органов на адекватном уровне, но и стимулирует увеличение АД без какого-либо сопутствующего увеличения частоты сердечных сокращений (ЧСС). В настоящее время нет сравнительных исследований чистых инотропных и вазодилатирующих препаратов при КШ. В клинической практике [36], как уже было отмечено, можно использовать три препарата: добутамин, являющийся чистым инотропом, а также левосимендан и ингибиторы фосфодиэстеразы (ИФДЭ), оба из которых являются комбинированными препаратами-инодилататорами. Интересно, что эти три препарата действуют разными путями. Добутамин является преимущественно ?-1-адреномиметиком со слабой активностью на ?-2 и ?-1 рецепторы. ИФДЭ предотвращает расщепление циклического аденозинмонофосфата (цАМФ). В миокарде повышенный уровень цАМФ активирует протеинкиназу А, которая, в свою очередь, производит фосфорилирование кальциевых каналов, увеличивая приток кальция в кардиомиоцит, что в свою очередь увеличивает сократительной способности. В гладкой мускулатуре повышенный уровень цАМФ ингибирует киназу легких цепей миозина — это прежде всего вызывает артериальную и венозную вазодилатацию. Левосимендан взаимодействует с Са2+-насыщенным тропонином С (cTnC), и это лежит в основе его Са2+-сенсибилизирующего механизма. Участок взаимодействия для левосимендана на молекуле cTnC был локализован на гидрофобном N-домене, в непосредственной близости с так называемой областью линкера D/E, следствием связывания левосимендана является то, что Ca2+-насыщенный cTnC стабилизируется в присутствии препарата, тем самым повышая интропную функцию кардиомиоцитов. Данный препарат также оказывает сосудорасширяющее действие на гладкую мускулатуру сосудов, опосредованный через открытие чувствительных к аденозинтрифосфату калиевых каналов [37], несмотря на весь положительный пул эффектов, левосимендан обычно рассматриваются как агент второй линии терапии КШ. На основании клинического опыта, доступности и затрат, добутамин обычно рекомендуется как препарат первой линии. Было показано, что при КШ добутамин значительно увеличивает ЧСС, СИ и сатурацию смешанной венозной крови (SVO2) при снижении как ДЗЛК, так и уровня лактата. Было обнаружено, что милринон, относящийся к классу ИФДЭ, значительно не увеличивает ЧСС при снижении ДЗЛК и увеличении СИ, однако заметного увеличения SVO2 или снижения уровня лактата отмечено не было. В конце концов, оба препарата были связаны с развитием аритмий и системной гипотензии, однако исследования полагают, что милринон и добутамин продемонстрировали схожие профили эффективности и безопасности, но с небольшой разницей в побочных эффектах. Выбор милринона или добутамина в качестве начальной инотропной терапии при КШ может в большей степени зависеть от переносимости нежелательных явлений [38]. Что касается дофамина, то это эндогенный катехоламин, сердечно-сосудистые эффекты которого напрямую зависят от дозы. В небольшой дозировке (2 мкг/кг) вызывают вазодилатацию за счет стимуляции дофаминергических рецепторов гладкой мускулатуры — D1, доминирующих в эндотелии чревных и почечных артериях. Помимо этого, стимуляция рецепторов D1 типа вызывает натрийурез за счет ингибирования натрий-калиевой АТФазы, и за счет ускорения почечного кровотока при стимуляции рецепторов в почечной артерии, помимо этого также отмечено снижение реабсорбции натрия в проксимальном канальце, что особенно важно у пациентов с тяжелыми формами СН. В средних дозах (2-5 мкг/кг/мин) дофамин стимулирует ?-рецепторы сердца и симпатические рецепторы сосудов, вызывая чистый положительный инотропный эффект. В более высоких дозах (5-15 мкг/кг/мин) происходит альфа-адренергическая стимуляция с периферической артериальной и венозной констрикцией. Эффекты дофамина при КШ включают повышение ЧСС (+11%), СВ (+40%), ударного объема (+30%) и ДЗЛК (+2,4 мм рт.ст.), но в больших дозах препарат повышает системное сосудистое сопротивление [39]. Поэтому дофамин все-таки лучше не использовать при КШ, несмотря на все его положительные эффекты. Было показано, что дофамин связан с увеличением 28-дневной летальности по сравнению с норадреналином. В исследование [40] было включено 1679 пациентов, из которых 858 получали в качестве основной линии вазопрессорной терапии дофамин и 821 норэпинефрин для восстановления и поддержания перфузинного давления. Значимой разницы в уровне смертности через 28 дней отмечено не было (52,5% в группе дофамина и 48,5% в группе норадреналина), однако жизнеугрожающих нарушений ритма сердца было больше в группе дофамина (207 событий (24,1%) vs 102 события (12,4%), р<0,001). Субанализ показал, что дофамин, по сравнению с норадреналином, ассоциирован с повышенным уровнем летальности на 28-й день среди 280 пациентов с КШ, но не среди пациентов с септическим шоком или гиповолемическим шоком (р=0,03 для КШ, р=0,19 для септического шока и p=0,84 для гиповолемического шока). Еще один метаанализ, посвященный проведению инотропной и вазопрессорной поддержки, показал [41], что норадреналин был ассоциирован с более низким показателем 28-дневной летальности, а также более низким риском аритмических событий. Это преимущество норадреналина над дофамином наблюдается независимо от наличия или отсутствия КШ, вызванного ИБС. Что касается вазопрессина, то данный препарат не рекомендован к использованию, т.к. этот препарат не обладает инотропными свойствами, поэтому не улучшает индекс мощности сердца (показатель силы ударного объема на ЧСС обычно рассчитывается в ваттах/м2) и СИ, тогда как норадреналин увеличивает СИ. Следовательно, лучшим вазопрессорным препаратом в настоящее время считается норадреналин, обладающий таким значимым эффектом, как увеличение системного сосудистого сопротивления и поддержанием перфузионного давления на целевом уровне, в то время как оптимальным инотропом является добутамин. Что касается методов МПК, то лучше их использовать как можно раньше при рефрактерности к терапии инодилататорами и вазопрессорами. Среди имеющихся аппаратов можно выделить баллонный аортальный контрапульсатор (БАП), аппараты поддержки Impella, Tandem Heart, а также веноартериальное ЭКМО (ВА-ЭКМО) (рис. 3). Согласно обзору, посвященному устройствам для МПК [42], БАП рассматривается как одна из лучших, наиболее часто используемых форм МПК. Аппарат состоит из надувного баллона, который соединен с двухпросветным катетером и насосом, который помогает при встречной пульсации. Катетер устанавливается в области нисходящей аорты, проксимальнее почечных артерий и дистальнее левой подключичной артерии. Наиболее используемой областью постановки является бедренная артерия. БАП обеспечивает поддержку работы сердца следующим образом: раздуваясь во время диастолы, происходит увеличение коронарной перфузии, а во время систолы баллон сдувается и создает вакуум, который сильно снижает давление в аорте и уменьшает постнагрузку ЛЖ, синхронизируя работу прибора с электрокардиографией пациента. Несмотря на простоту использования и доступность, БАП сопряжен с большим количеством сосудистых осложнений, нередко приводящих к иммобилизации пациента. Импелла (Impella) — это насос, который разгружает ЛЖ, направляя кровоток из ЛЖ в аорту, и может обеспечивать кровоток до >5 л/мин, в зависимости от используемого устройства: Impella 2.5 и Impella CP могут быть быстро имплантированы чрескожно в кат-лабе, в то время как Impella 5.0 требует хирургической имплантации. В отличие от БАП, Impella не требует использования триггера по электрокардиографии, что способствует стабильности даже на фоне тахиаритмий или электромеханической диссоциации. Несмотря на то, что обеспечивает лучшую гемодинамическую поддержку по сравнению с БАП, нет никаких доказательств улучшения выживаемости при КШ, в основном из-за сосудистых осложнений и кровотечений [43]. ВА-ЭКМО — это портативная форма устройства, напоминающая аппарат для искусственного кровообращения. Устройство имеет ряд компонентов, включая мембранный оксигенатор, контроллер, теплообменник, центробежный проточный насос, канюлю венозного притока и канюлю артериального оттока. В процессе ЭКМО деоксигенированная кровь из правого предсердия (ПП) направляется в мембранный оксигенатор для оксигенации, а затем направляется в теплообменник для согревания, а затем в контроллер для перекачивания обратно в артериальную систему. У пациентов с недостаточностью ПЖ ВА-ЭКМО можно канюлировать из ПП в легочную артерию. Чаще всего применяется периферическая ВА-ЭКМО, которая увеличивает постнагрузку ЛЖ, что напрямую влияет на повышенное ДЗЛК, что в конечном итоге может увеличить застой в легких. Стратегии декомпрессии для вентиляции ЛЖ включают дополнительные процедуры, такие как БАП, септостомию и гибридный контур. Когда восстановление сердца предшествует восстановлению легких, приток деоксигенированной крови в восходящую аорту приводит к гипоксии верхней части тела, данный синдром носит название синдром Арлекина, требующей уменьшения СВ или реконфигурации аппарата до тех пор, пока легкие не восстановятся. Применение ВА-ЭКМО оказывает значительное влияние на качество жизни пациента, в исследовании [44] продемонстрировано, что ВА-ЭКМО ассоциировано со значительным улучшением 30-дневной выживаемости в обеих группах по сравнению с БАП, и не отмечено различий при по сравнению с TandemHeart или Impella. Стоит отметить, что оптимальной практикой является идея совмещения БАП и ВА-ЭКМО. БАП может нейтрализовать нежелательные эффекты ВА-ЭКМО, такие как уменьшение постнагрузки, а также увеличить коронарную перфузию. Что касается искусственной вентиляции легких, то можно сделать вывод о том, что острая респираторная недостаточность с использованием или без использования искусственной вентиляции легких коррелирует с более высокой госпитальной летальностью, в связи с чем пациенту, находящемуся в состоянии КШ, скорее должна быть проведена интубация, потому как дополнительная затрата энергии на поддержание высокой частоты дыхания, не способной компенсировать развивающееся вентиляционно-перфузионное несоответствие с метаболическим ацидозом, может привести к прогрессированию КШ. Особую осторожность стоит уделять вентиляции легких под положительным давлением при КШ на фоне дисфункции ПЖ, т.к. высокие показатели положительного давления конца выдоха могут усугублять течение недостаточности ПЖ [45]. Также при развитии кардиоренального синдрома должна проводится заместительная почечная терапия — непрерывная вено-венозная гемодиафильтрация рекомендуется при тяжелом остром почечном повреждении (креатинин ?2 ? исходный уровень и диурез <0,5 мл/кг/ч в течение ?12 ч) или при тяжелой гиперволемии, электролитных нарушениях или выраженных изменениях со стороны кислотного-щелочного равновесия [46].

Рис. 3. Приборы для проведения механической поддержки ЛЖ и ПЖ ([16], с разрешения издательства European Heart Journal).
Заключение
КШ — сложный многофакторный клинический синдром с чрезвычайно высокой смертностью, c быстрым последующим развитием полиорганной недостаточности и летального исхода. Клинических и регистрационных исследований по данному направлению мало, и результаты их остаются не совсем удовлетворительными. В будущих многоцентровых исследованиях следует рассмотреть вопрос о своевременном назначении единообразной патофизиологически подходящей терапии в надлежащим образом отобранной выборки пациентов с КШ [4]. Также необходимы образовательные мероприятия, повышающие уровень осведомленности специалистов о современных принципах терапии пациентов с осложненными формами коронарогенных и некоронарогенных заболеваний миокарда.
Отношения и деятельность: все авторы заявляют об отсутствии потенциального конфликта интересов, требующего раскрытия в данной статье.
Чтобы читать статью войдите с логином и паролем от scardio.ru
Ключевые слова
Для цитирования
Новосадов М.М., Новосадов В.М., Джиоева О.Н., Драпкина О.М. Практические аспекты оказания помощи пациентам с кардиогенным шоком. Российский кардиологический журнал. 2023;28(1S):5337. https://doi.org/10.15829/1560-4071-2023-5337
Скопировать