Послеоперационные осложнения и предикторы летальности в хирургии «левостороннего» инфекционного эндокардита: одноцентровое ретроспективное исследование
Аннотация
Цель. Оценить послеоперационные осложнения и предикторы летальности при кардиохирургических операциях по поводу «левостороннего» инфекционного эндокардита (ИЭ).
Материал и методы. В ретроспективный анализ включены 222 случая ИЭ у 216 пациентов, которые были прооперированы с января 2015г по ноябрь 2022г. Критерии включения: возраст пациентов ?18 лет, достоверный или вероятный (критерии Duke) ИЭ левых отделов сердца — аортальный и/или митральный клапаны. Критерии исключения: изолированный ИЭ правых отделов сердца (трикуспидальный клапан, электрокардиостимулятор-ассоци ированный эндокардит), небактериальный тромбэндокардит и хронический ИЭ (последствия перенесенного ИЭ). Конечные точки: госпитальная летальность, послеоперационные осложнения (делирий; периоперационный инсульт; рестернотомия по поводу кровотечения; периоперационный инфаркт миокарда; острая сердечная недостаточность, потребовавшая экстракорпоральную мембранную оксигенацию или внутриаортальную баллонную контрпульсацию; дыхательная недостаточность, потребовавшая трахеостомии; острое повреждение почек, потребовавшее почечно-заместительной терапии; нарушение проводимости, потребовавшее имплантации электрокардиостимулятора).
Результаты. Медиана возраста составила 53 [38,0; 61,0] года, большинство пациентов были мужчинами (73,9%). Госпитальная летальность составила 8,6%. Среди послеоперационных осложнений наиболее часто наблюдались делирий (19,8%) и кровотечение, потребовавшее рестернотомии (10,4%). Частота периоперационного инсульта — 2,3%, периоперационного инфаркта миокарда — 0,9%, дыхательной недостаточности с трахеостомией — 4,5%, имплантации электрокардиостимулятора — 2,7%, почечно-заместительной терапии — 6,8%. Предикторами госпитальной летальности по данным многофакторного анализа были уровень клиренса креатинина (отношение шансов (ОШ) 0,976; 95% доверительный интервал (ДИ): 0,956-0,996; p=0,020), время искусственного кровообращения (ОШ 1,014; 95% ДИ: 1,006-1,021, p<0,001), делирий (ОШ 7,058; 95% ДИ: 1,824-27,330, p=0,005) и острое повреждение почек, потребовавшее почечно-заместительной терапии (ОШ 28,620; 95% ДИ: 6,508-125,964; p<0,001).
Заключение. Хирургическое лечение «левостороннего» ИЭ имеет удовлетворительные госпитальные результаты. В исследовании выделены простые клинические факторы (клиренс креатинина, время искусственного кровообращения, делирий, острое повреждение почек), ассоциированные с госпитальной летальностью.
Несмотря на совершенствование диагностических и лечебных (медикаментозных и хирургических) методик, инфекционный эндокардит (ИЭ) остается серьезной клинической проблемой с высоким уровнем летальности, достигающим 30% [1][2]. При этом хирургическое лечение — главный протективный фактор, снижающий риск смерти при ИЭ [2]. Несмотря на это, не все пациенты с показаниями к операции проходят кардиохирургическое лечение. Так, по данным регистра International Collaboration on Endocarditis (2015), включающем 1296 пациентов с «левосторонним» ИЭ, хирургическое лечение было выполнено у 57% от общей когорты и у 76% пациентов с показаниями к операции [3]. Согласно позициям Европейского общества кардиологов (ESC) (2015) и Российского кардиологического общества (2021) оперативное лечение рекомендуется в трех основных случаях: сердечная недостаточность (СН), неконтролируемая инфекция (перивальвулярное распространение, резистентные микроорганизмы) и профилактика эмболий [4][5]. Мы решили оценить непосредственные (госпитальные) результаты хирургического лечения «левостороннего» ИЭ и определить факторы неблагоприятного исхода с целью улучшения дооперационного ведения и снижения летальности.
Материал и методы
В ретроспективное исследование включены пациенты, прошедшие кардиохирургическое лечение в период с января 2015г по ноябрь 2022г в Федеральном центре сердечно-сосудистой хирургии (Астрахань). Критерии включения в исследование: возраст пациентов ?18 лет, достоверный или вероятный (критерии Duke) ИЭ левых отделов сердца (аортальный и/или митральный клапаны), прошедший кардиохирургическое вмешательство. В исследование не включались пациенты с изолированным ИЭ правых отделов сердца (трикуспидальный клапан, электрокардиостимулятор-ассоциированный эндокардит), небактериальным тромбэндокардитом и хроническим ИЭ (последствиями перенесенного ИЭ). Данные были получены из госпитальной информационной системы и включали демографические параметры, коморбидность, физикальные и эхокардиографические показатели, расчет шкалы EuroSCORE II (European System for Cardiac Operative Risk Evaluation II) и послеоперационные осложнения. Конечными точками были: госпитальная летальность (смерть, наступившая во время госпитализации или в течение 30 дней после выписки, если она была связана с эпизодом ИЭ), послеоперационные осложнения (делирий; периоперационный инсульт; рестернотомия по поводу кровотечения; периоперационный инфаркт миокарда; острая СН, потребовавшая экстракорпоральную мембранную оксигенацию или внутриаортальную баллонную контрпульсацию; дыхательная недостаточность, потребовавшая трахеостомии; острое повреждение почек, потребовавшее почечно-заместительной терапии; нарушение проводимости, потребовавшее имплантации электрокардиостимулятора). Исследование одобрено локальным этическим комитетом центра (протокол № 7 от 23.01.2023г).
Диагностика ИЭ и показания к операции. Для диагностики ИЭ использовались модифицированные критерии Duke [4]. Трансторакальная и чреспищеводная эхокардиография (аппараты Phillips iE33 (Нидерланды), Phillips Affiniti 70 (Нидерланды), Phillips Epiq 5 (США)) была выполнена у всех пациентов. Оценивались такие признаки ИЭ, как вегетации (с указанием максимальной длины, при отсутствии вегетаций длина соответствовала «0»), перивальвулярные (абсцесс, псевдоаневризма, фистула) и клапанные (перфорация, абсцесс створок, отрыв хорд, регургитация, дисфункция протеза) поражения. Определение типов перивальвулярных и клапанных поражений производилось в соответствии с рекомендациями ESC (2015) [4]. Во всех случаях проводилась микробиологическая оценка, включающая не только посевы крови, но и исследование интраоперационных образцов резецированных тканей сердца. По показаниям проводилась диагностика осложнений ИЭ — нейровизуализация (компьютерная томография или магнитно-резонансная томография головного мозга), ультразвуковое исследование или компьютерная томография органов забрюшинного пространства и т.д. Показаниями к операции при «левостороннем» остром/подостром ИЭ были СН, неконтролируемая инфекция, профилактика эмболических осложнений, а также протезный ИЭ.
Оперативные вмешательства. Стандартные оперативные вмешательства включали использование искусственного кровообращения и антеградную кардиоплегию для защиты миокарда (раствор «Кустодиол»). Во всех случаях выполнялась резекция пораженных тканей. Виды операций включали протезирование/пластику клапана, при этом тип имплантируемого протеза обычно определялся предпочтениями хирурга и кардиолога, а также характеристиками пациента (возраст, коморбидность, возможность лабораторного контроля при приеме антагониста витамина К).
Послеоперационное ведение. Терапия раннего послеоперационного периода помимо гемодинамического и респираторного контроля включала антибактериальную терапию (выбор препаратов определялся антибиотикочувствительностью, при отсутствии идентификации возбудителя — клинической ситуацией).
Статистический анализ. Статистическую обработку материала выполняли с использованием пакета программного обеспечения IBM SPSS Statistics 26 (США). Выполнена проверка всех количественных переменных на тип распределения с помощью критерия Колмогорова-Смирнова с поправкой Лиллиефорса. Количественные признаки, имеющие распределение, близкое к нормальному, описывали в форме среднего значения и стандартного отклонения (M±SD), в случае отличного от нормального распределения в виде медианы и 25-й, 75-й процентили (Me [Q1-Q3]). Для определения факторов, влияющих на госпитальную летальность, использовали логистическую регрессию. Факторы, имеющие тенденцию к увеличению значимости при одномерном тестировании (p?0,2), были введены в многомерный анализ. Отношения шансов (ОШ) с 95% доверительными интервалами (ДИ) были рассчитаны для каждого из значимых факторов риска. Проверка статистических гипотез проводилась при критическом уровне значимости р=0,05.
Результаты
В исследование включено 222 случая ИЭ у 216 пациентов (в 6 случаях наблюдался повторный ИЭ). Медиана возраста составила 53 [ 38,0; 61,0] года, большинство пациентов были мужчинами (73,9%). Основные демографические и клинические характеристики пациентов представлены в таблице 1, эхокардиографические показатели — в таблице 2.
Таблица 1
Демографические и клинические характеристики пациентов
|
Показатель |
Общая группа, n=222 |
|
Возраст, лет |
53 [ 38,0; 61,0] |
|
Жен., абс. (%) |
58 (26,1) |
|
Ожирение (ИМТ ?30), абс. (%) |
52 (23,4) |
|
Артериальная гипертензия, абс. (%) |
79 (35,6) |
|
ИБС (стенокардия, ИМ в анамнезе, реваскуляризация миокарда), абс. (%) |
26 (11,7) |
|
Фибрилляция предсердий, абс. (%) |
34 (15,3) |
|
Сердечная недостаточность 3-4 класса по NYHA, абс. (%) |
173 (77,9) |
|
Острая сердечная недостаточность/отек легких, абс. (%) |
13 (5,9) |
|
Сахарный диабет, абс. (%) |
22 (9,9) |
|
Клиренс креатинина (формула Cockcroft-Gault), мл/мин/1,73 м? |
79,5 [ 58,0; 107,0] |
|
Медицинская помощь, повышающая риск ИЭ, абс. (%) |
56 (25,2) |
|
Анамнез в/в использования наркотических средств, абс. (%) |
9 (4,1) |
|
Эмболические осложнения (ишемический инсульт и системные эмболии), абс. (%) |
69 (31,1) |
|
Активный ИЭ (продолжающаяся антибактериальная терапия), абс. (%) |
88 (39,6) |
|
EuroSCORE II, баллы |
3,5 [ 2,2; 8,175] |
Сокращения:
ИБС – ишемическая болезнь сердца,
ИМ – инфаркт миокарда,
ИМТ – индекс массы тела,
ИЭ – инфекционный эндокардит,
EuroSCORE II – шкала определения риска
летального исхода при операциях на сердце
(European System for Cardiac Operative Risk Evaluation II).
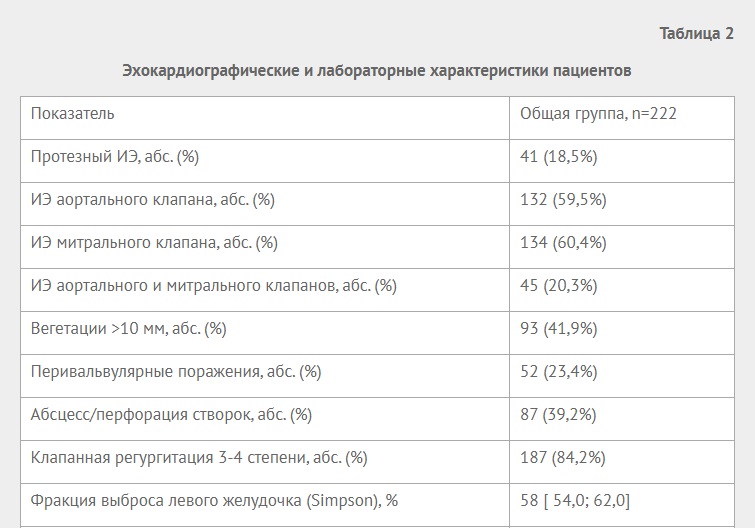
Таблица 2
Эхокардиографические и лабораторные характеристики пациентов
|
Показатель |
Общая группа, n=222 |
|
Протезный ИЭ, абс. (%) |
41 (18,5%) |
|
ИЭ аортального клапана, абс. (%) |
132 (59,5%) |
|
ИЭ митрального клапана, абс. (%) |
134 (60,4%) |
|
ИЭ аортального и митрального клапанов, абс. (%) |
45 (20,3%) |
|
Вегетации >10 мм, абс. (%) |
93 (41,9%) |
|
Перивальвулярные поражения, абс. (%) |
52 (23,4%) |
|
Абсцесс/перфорация створок, абс. (%) |
87 (39,2%) |
|
Клапанная регургитация 3-4 степени, абс. (%) |
187 (84,2%) |
|
Фракция выброса левого желудочка (Simpson), % |
58 [ 54,0; 62,0] |
|
Лейкоциты |
9,95 [ 8,2; 13,2] |
|
Положительный посев, абс. (%) |
96 (43,2%) |
|
Enterococcus faecalis, абс. (%) |
35 (15,8%) |
|
Staphylococcus aureus, абс. (%) |
15 (6,8%) |
|
Streptococcus, абс. (%) |
14 (6,3%) |
|
Другие возбудители, абс. (%) |
32 (14,4%) |
Сокращение: ИЭ – инфекционный эндокардит.
Самыми частыми показаниями к операции были тяжелая клапанная регургитация, приводящая к СН (84,2%), вегетации >10 мм (41,9%), перивальвулярные поражения (23,4%) и протезный ИЭ (18,5%). Наиболее частый возбудитель — Enterococcus faecalis (15,8%). Средний срок от дебюта ИЭ до оперативного лечения составил 104 [ 52,0; 165,0] дня. В 43,2% случаев пациентам был имплантирован механический протез, в остальных случаях было выполнено биопротезирование (биологический протез, аллографт, операции Ozaki, Ross) или пластика клапана. В 11,3% случаев были выполнены комбинированные операции (у 11 пациентов аортокоронарное шунтирование, у 8 — протезирование восходящей аорты, у 4 — пластика/ушивание дефекта межжелудочковой перегородки, у 2 — хирургическая аблация при фибрилляции предсердий). Медиана времени искусственного кровообращения составила 108 [ 81; 136] мин, время ишемии миокарда — 75 [ 59; 104] мин.
Непосредственные результаты. Среди послеоперационных осложнений наиболее часто наблюдались делирий (19,8%) и кровотечение, потребовавшее рестернотомии (10,4%). Реже развивались острое повреждение почек, потребовавшее почечно-заместительной терапии (6,8%); дыхательная недостаточность, потребовавшая трахеостомии (4,5%), сердечно-сосудистая недостаточность, потребовавшая экстракорпоральной мембранной оксигенации/внутриаортальной баллонной контрпульсации (3,2%), нарушение проводимости, потребовавшее имплантации постоянного электрокардиостимулятора (2,7%), периоперационный инсульт (2,3%) и периоперационный инфаркт миокарда (0,9%). У пациентов, ранее перенесших инсульт, не было зарегистрировано случаев экспансии зоны поражения, а также геморрагической трансформации очага ишемии. Не было ни одного случая глубокой стернальной инфекции. Медиана времени пребывания в отделении реанимации и интенсивной терапии составила 23 [ 19; 82] ч, в стационаре — 14 [ 11; 19] дней.
Частота госпитальной летальности составила 8,6% (19 пациентов). Непосредственными причинами смерти были сепсис/септический шок (15 пациентов), кровотечение (3 пациента) и тромбоэмболия легочной артерии (1 пациент, эмболия развилась в течение 30 дней после выписки из стационара). Предикторами госпитальной летальности по данным многофакторного анализа (табл. 3) выступили уровень клиренса креатинина (ОШ 0,976; 95% ДИ: 0,956-0,996; p=0,020), время искусственного кровообращения (ОШ 1,014; 95% ДИ: 1,006-1,021, p<0,001), делирий (ОШ 7,058; 95% ДИ: 1,824-27,330, p=0,005) и острое повреждение почек, потребовавшее почечно-заместительной терапии (ОШ 28,620; 95% ДИ: 6,508-125,964; p<0,001).
Таблица 3
Предикторы госпитальной летальности
по данным однофакторного и многофакторного анализов
|
Предикторы |
Однофакторный анализ |
Многофакторный анализ |
||
|
ОШ и 95% ДИ |
p-value |
ОШ и 95% ДИ |
p-value |
|
|
Артериальная гипертензия |
2,730 [ 1,049; 7,099] |
0,040 |
||
|
Клиренс креатинина |
0,980 [ 0,964; 0,998] |
0,025 |
0,976 [ 0,956; 0,996] |
0,020 |
|
Нозокомиальный ИЭ |
2,987 [ 1,147; 7,783] |
0,025 |
||
|
Активный ИЭ |
2,865 [ 1,081; 7,591] |
0,034 |
||
|
ИЭ аортального клапана |
4 [ 1,130; 14,159] |
0,022 |
||
|
Фракция выброса левого желудочка (Simpson) |
0,930 [ 0,888; 0,974] |
0,002 |
||
|
ОСН/отек легких |
5,748 [ 1,582; 20,863] |
0,008 |
||
|
EuroSCORE II |
1,126 [ 1,070; 1,183] |
<0,001 |
||
|
Сроки операции |
0,988 [ 0,980; 0,997] |
0,010 |
||
|
Время ИК |
1,013 [ 1,006; 1,019] |
<0,001 |
1,014 [ 1,006; 1,021] |
<0,001 |
|
Делирий |
9,160 [ 3,350; 25,053] |
<0,001 |
7,058 [ 1,824; 27,330] |
0,005 |
|
ОПП (почечно-заместительная терапия) |
44,000 [ 12,429; 155,867] |
<0,001 |
28,620 [ 6,508; 125,964] |
<0,001 |
|
Кровотечение (рестернотомия) |
9,115 [ 3,184; 26,102] |
<0,001 |
||
|
Время пребывания в ОРИТ |
1,006 [ 1,003; 1,009] |
<0,001 |
||
Сокращения:
ДИ – доверительный интервал,
ИК – искусственное кровообращение,
ИЭ – инфекционный эндокардит,
ОПП – острое повреждение почек,
ОРИТ – отделение реанимации и интенсивной терапии,
ОСН – острая сердечная недостаточность,
ОШ – отношение шансов.
Обсуждение
Летальность при хирургическом лечении ИЭ составляет 14-17%, при этом самая частая причина смерти — сепсис [6][7]. В нашем исследовании частота летального исхода оказалась ниже, составив 8,6%, при этом самой частой непосредственной причиной смерти был сепсис/септический шок (у 4 из 5 умерших пациентов). К предикторам госпитальной летальности по данным предыдущих исследований относится широкий ряд переменных: возраст, тяжелая СН (III-IV класс по NYHA), клиренс креатинина и почечная недостаточность, артериальная гипертензия, инсульт, тяжесть по EuroSCORE II, протезный/двухклапанный ИЭ, перивальвулярный абсцесс, время искусственного кровообращения и пережатия аорты, синдром низкого сердечного выброса/шок (кардиогенный, септический) в послеоперационном периоде [7-15].
По данным многофакторного анализа мы выделили предикторы госпитальной летальности, которые можно разделить на 3 группы: предоперационные — клиренс креатинина (ОШ 0,976, 95% ДИ: 0,956-0,996; p=0,02), интраоперационные — время искусственного кровообращения (ОШ 1,014; 95% ДИ: 1,006-1,021; p<0,001) и послеоперационные — делирий (ОШ 7,058; 95% ДИ: 1,824-27,330; p=0,005), острое повреждение почек, потребовавшее почечно-заместительной терапии (ОШ 28,620; 95% ДИ: 6,508-125,964; p<0,001).
Почечная дисфункция, связанная с гломерулонефритом, нейротоксичностью антимикробных препаратов, эмболией в почки и другими факторами, встречается в половине случаев ИЭ, а в течение года у 1/3 выживших пациентов отмечается хроническая болезнь почек [16][17]. При этом острое повреждение почек является предиктором неблагоприятного исхода. Так, по данным Buchholtz K, et al. (2009) при снижении клиренса креатинина на 10 мл/мин (формула Cockcroft-Gault) риск смерти увеличивается на 23,1% [18]. Также пациенты имеют худшие исходы после оперативного лечения — по данным Pang PY, et al. (2015) предоперационный клиренс креатинина также ассоциирован с госпитальной летальностью (ОШ 0,93, 95% ДИ: 0,90-0,97; p<0,001), что соотносится с результатами нашего исследования [8]. Мы продемонстрировали, что длительность искусственного кровообращения является предиктором послеоперационных летальных исходов. Сопоставимые данные были получены в исследовании Eranki A, et al. (2021), в котором этот показатель был единственным фактором послеоперационной летальности в многофакторном анализе [12]. Более длительное искусственное кровообращение свидетельствует о сложности операции, а также приводит к повышенной частоте послеоперационных осложнений, результирующей чего является рост летальности. Среди факторов послеоперационного периода мы выявили делирий и острое повреждение почек, потребовавшее почечно-заместительной терапии, как предикторы летального исхода. Оба показателя являются признанными факторами риска госпитальной летальности после кардиохирургических вмешательств [19-21]. Они являются признаками органной дисфункции и отражают общую тяжесть состояния пациентов, складывающуюся из исходного статуса, интра- и послеоперационных факторов (длительность искусственного кровообращения, шок, сепсис и т.д.).
Ограничения исследования. Мы провели одноцентровое исследование с ретроспективным анализом данных. Высокая частота ИЭ с неидентифицированным возбудителем, вероятно связанная с частым началом антибактериальной терапии до забора крови на посевы, не позволила детально оценить ассоциацию исходов с микробным профилем эндокардита. Мы не учитывали случаи без кардиохирургического лечения, поэтому не оценивали прехирургическую летальность.
Заключение
Хирургическое лечение «левостороннего» ИЭ имеет удовлетворительные госпитальные результаты. В исследовании выделены простые клинические факторы, ассоциированные с неблагоприятным исходом. Их можно разделить на 3 группы: предоперационные — клиренс креатинина, интраоперационные — время искусственного кровообращения, а также послеоперационные — делирий и острое повреждение почек, потребовавшее почечно-заместительной терапии.
Отношения и деятельность: все авторы заявляют об отсутствии потенциального конфликта интересов, требующего раскрытия в данной статье.
Чтобы читать статью войдите с логином и паролем от scardio.ru
Ключевые слова
Для цитирования
Энгиноев С.Т., Демецкая В.В., Козьмин Д.Ю., Пасюга В.В., Дёмин Д.А., Дёмина Е.В., Стомпель Д.Р., Чернов И.И. Послеоперационные осложнения и предикторы летальности в хирургии "левостороннего" инфекционного эндокардита: одноцентровое ретроспективное исследование. Российский кардиологический журнал. 2023;28(3S):5384. https://doi.org/10.15829/1560-4071-20235384. EDN: PWMCTR
Скопировать