Клинико-лабораторные проявления и психологические особенности COVID-19 у пациентов с сердечно-сосудистыми заболеваниями и средней степенью тяжести коронавирусной инфекции через месяц после выписки из стационара
В марте 2020г Всемирная организация здравоохранения объявила о начале пандемии новой коронавирусной инфекции (COVID-19), которая очень быстро охватила весь мир [1]. Наиболее часто воздействию вируса подвергались пациенты с такими факторами риска, как артериальная гипертония (АГ), ожирение, сахарный диабет (СД), поэтому данная группа больных представляет наибольший интерес для наблюдения. В начале пандемии не было информации о долговременных последствиях данного инфекционного заболевания, однако по мере изучения течения заболевания в литературе появлялось все больше сообщений о длительном поражении не только легких, но и других органов и систем (сердце, нервная система, почки, печень, поджелудочная железа) [2]. Чаще всего описываются такие симптомы, как: кашель, одышка, боли в груди при дыхании, слабость и утомляемость, нарушение обоняния и вкуса, тревожность, нарушение сна, головные боли. Встречаются разнообразные классификации течения заболевания, включающие понятия: “острый COVID-19” продолжительностью до 4 нед., “продолжающийся COVID-19” длительностью до 12 нед., “поствакцинальный ковидоподобный синдром” — симптомокомплекс, возникающий в течение нескольких дней после введения векторных вакцин, напоминающий острую COVID-19. Также появились публикации о развитии так называемого “постковидного синдрома” (или Long COVID-19 в англоязычной литературе), включающего широкий спектр системных, сердечно-легочных, желудочнокишечных, неврологических и психосоциальных симптомов [3][4]. Единого определения данного понятия на сегодняшний день не существует, как и не существует четких временных рамок продолжительности COVID-19 [3][5]. Авторами описываются симптомы различной длительности от 1,5 мес. до 1 года от начала острой стадии заболевания [4-6]. Не всегда отмечается корреляция между степенью тяжести перенесенной COVID-19, числом и степенью выраженности последующих проявлений, и если длительная реконвалесценция у пациентов с тяжелыми формами выглядит достаточно закономерно, то продолжительные симптомы у пациентов с более легкими формами заболевания, по аналогии с другими острыми респираторными вирусными инфекциями, менее объяснимы [7]. Этиология всех этих изменений до конца не ясна. По мнению ряда авторов, описанные проявления могут является следствием острого поражения отдельных органов в разгар заболевания, однако разнообразные клинические особенности инфекции по сей день оставляют много вопросов [3]. Именно поэтому долговременное наблюдение за пациентами, перенесшими COVID-19, представляет большой интерес во всем мире.
Цель: изучить у пациентов с сердечно-сосудистыми заболеваниями (ССЗ), госпитализированных по поводу COVID-19 средней степени тяжести, динамические изменения клинических, лабораторных и психологических проявлений заболевания через 1 мес. после выписки.
Материал и методы
Первый этап исследования был проведен в период функционирования инфекционного отделения Университетской клинической больницы № 1 им. С.Р. Миротворцева города Саратова. Набор проводился с ноября по декабрь 2020г. Включение пациентов происходило после стабилизации их состояния, за несколько дней до предположительной даты выписки из стационара. Критерии включения: возраст 18-75 лет, кардиоваскулярные заболевания (ишемическая кардиомиопатия, сердечная недостаточность NYHA I-III, АГ, стабильная стенокардия напряжения, мерцательная аритмия) и COVID-19 средней степени тяжести, подтвержденная методом полимеразной цепной реакции. Критерии исключения: несогласие участвовать в исследовании, невозможность заполнить информированное согласие и/или предоставляемые опросники самостоятельно, пациенты отделения интенсивной терапии и реанимации с тяжелым течением заболевания, хроническая сердечная недостаточность (ХСН) IV функционального класса по NYHA, дыхательная недостаточность III степени, тяжелая деменция (результат <10 баллов по шкале MMSE). С пациентами проводилась беседа: сбор анамнеза жизни, анамнеза ССЗ и детальный расспрос о клинической картине и особенностях течения COVID-19. После опроса было предложено заполнить ряд шкал: госпитальная шкала тревоги и депрессии HADS, шкала оценки тревоги Бека, шкала оценки депрессии Гамильтона. Оценивались данные физикального осмотра, лабораторные показатели (общеклинический анализ крови, трансаминазы, С-реактивный белок, глюкоза, общий холестерин, липопротеины низкой плотности), рентгенография органов грудной полости, компьютерная томография легких. Степень поражения легочной ткани оценивалась согласно действующим на момент проведения исследования временным рекомендациям Министерства Здравоохранения 9 пересмотра [8].
Через 1 мес. после выписки из инфекционного госпиталя все пациенты были приглашены для осмотра и проведения лабораторных исследований. Из 88 пациентов удалось связаться с 72 респондентами. Данных об умерших пациентах не было. С пациентами проводилась беседа относительно сохраняющихся клинических проявлений перенесенной COVID-19, длительности сохранения симптоматики, продолжительности периода восстановления. Всем пациентам выполнялся забор крови для проведения общеклинического и биохимического анализов крови, проводилась регистрация электрокардиограммы, а также было предложено заполнить госпитальную шкалу тревоги и депрессии HADS, шкалу оценки тревоги Бека.
Для статистической обработки материала использовались программы Excel (пакет программ Microsoft Office 2016-2019) и пакет программ Statisticа 8.0 (Statsoft Inc., США). Учитывались: абсолютная величина событий и их процентное соотношение. Применялся метод кросс-табуляции (построение таблиц абсолютных частот парных наблюдений) с применением критерия ?2.
Исследование проведено в рамках перспективных научных исследований ФГБОУ ВО Саратовский ГМУ им В. И. Разумовского Минздрава России совместно с Самаркандским государственным медицинским институтом Министерства здравоохранения Республики Узбекистан грант № INTI-SARGMUSAMGMI-2021-03 “Прогноз развития и персонализированная терапия сердечно-сосудистых заболеваний у пациентов, в том числе перенесших COVID-19, на основании клинико-лабораторных, психосоциальных факторов и использования информационных технологий”.
Исследование было выполнено в соответствии со стандартами надлежащей клинической практики (Good Clinical Practice) и принципами Хельсинской Декларации. Протокол исследования был одобрен Локальным Этическими комитетом. До включения в исследование у всех участников было получено письменное информированное согласие.
Результаты
В исследование было включено 88 респондентов, среди которых 30 мужчин и 58 женщин. Наиболее многочисленной оказалась группа пациентов в возрасте 41-75 лет, не зависимо от пола. Все пациенты, находившиеся в стационаре, имели среднюю степень тяжести заболевания, согласно временным рекомендациям Министерства Здравоохранения 9 пересмотра [8].
Как видно из таблицы 1, в нашем исследовании среди опрошенных пациентов по распространенности сердечно-сосудистой патологии первое место занимают: АГ, ишемическая болезнь сердца и ХСН 2 и 3 функционального класса по NYHA. Среди сопутствующей патологии наиболее часто выявлялось: ожирение, СД, узловой зоб и варикозная болезнь вен нижних конечностей [4].
Таблица 1
Характеристика групп пациентов, включенных в исследование, % (n)

Примечание: * — других форм фибрилляции предсердий в клиническом исследовании не было.
Сокращения: ФК — функциональный класс, ХСН — хроническая сердечная недостаточность.
В качестве базисной терапии ССЗ 79,5% респондентов принимали ингибиторы ангиотензинпревращающего фермента (сартаны), 59,1% — бета-блокаторы, 47,7% — антиагреганты, 43,2% — статины, 36,4% — блокаторы кальциевых каналов, 31,8% — диуретики, 4,5% — нитраты, амиодарон, альфа-адреноблокаторы. По поводу СД 18,2% пациентов принимали оральные сахароснижающие препараты, 4,5% — инсулин. 6,8% опрошенных принимали L-тироксин в качестве гормонозамещающей терапии.
Часть пациентов начала лечение от COVID-19 еще до поступления в стационар. 77,3% респондентов с первых дней заболевания принимали антибактериальные препараты: азитромицин, цефтриаксон и амоксиклав, как в качестве монотерапии, так и в сочетании друг с другом, гораздо реже назначался левофлоксацин. Нестероидные противовоспалительные препараты принимали 61,3% пациентов, противовирусные препараты — 38,6%, оральные антикоагулянты — 6,8%, также 6,8% пациентов не использовали какие-либо препараты.
Во время госпитализации в инфекционном отделении были выявлены симптомы поражения различных систем органов (табл. 2). Были зарегистрированы как типичные признаки COVID-19: сухой кашель, одышка (чаще инспираторного характера), чувство заложенности в грудной клетке, боли при дыхании, потеря обоняния, так и реже упоминающиеся в литературе: парестезии, обильное потоотделение [9]. Обращало на себя внимание большое количество проявлений со стороны нервной системы. Довольно часто пациенты предъявляли жалобы на: чувство страха и тревожности, нарушения сна, снижение памяти, головокружение, выраженные головные боли, не поддающиеся купированию анальгетиками и нестероидными противовоспалительными препаратами, заторможенность, нарушение ориентации в месте и времени, а в ряде случаев даже галлюцинации.
Таблица 2
Изменение симптомов по системам органов через 1 мес. после выписки из стационара по сравнению с периодом госпитализации, n (%)

Среди 97,7% респондентов, отмечавших во время болезни повышение температуры тела, у 54,5% показания колебались в пределах 38,0-39,00С, у 22,7% отметка на термометре достигала значения >39,00С, у 20,5% — 37,0-38,00С. На инсуффляции кислородом находилось 47,7% пациентов. Минимальный уровень сатурации составлял, в среднем, 88,9%.
В стационаре часто отмечалась дестабилизация артериального давления (АД): в 52,2% случаев — в виде гипертонического криза, и в 16,0% фиксировались эпизоды гипотонии, не соответствующие критериям шока. Пациентов с острым коронарным синдромом и декомпенсацией ХСН выявлено не было.
Через 1 мес. среди пациентов, предъявлявших жалобы на кашель и одышку в период нахождения в инфекционном госпитале, большая часть отметила исчезновение или же уменьшение выраженности данных симптомов. Полное исчезновение кашля и одышки отметили 52,8% и 8,3%, соответственно. 50% опрошенных отметили уменьшение интенсивности одышки, и лишь 5,5% наблюдали нарастание выраженности одышки в течение месяца после выписки. Жалобы на чувство заложенности в грудной клетке и боль при дыхании, зарегистрированные у 13,6% пациентов во время госпитализации, не выявлены ни у одного опрошенного.
Обращает внимание длительное сохранение симптомов поражения нервной системы [10]. Так, у 63,9% пациентов, отмечавших проблемы со сном во время заболевания COVID-19, сохраняются нарушения в виде частых ночных пробуждений (19,4%), бессонницы (16,6%), долгого засыпания (11,1%). Отмечаются частые жалобы на снижение памяти — 55,5%. Чувство страха и тревожности было зафиксировано у 66,0% пациентов на госпитальном этапе и сохраняется у 36,0% респондентов в течение месяца после выписки. Следует отметить, что вкус и обоняние восстановились полностью или частично у 100% опрошенных, чаще в течение первых 5-7 дней после выписки. Такие проявления, как: чувство заторможенности, дезориентация в месте и времени, головные боли, головокружение, галлюцинации, парестезии, выявленные на госпитальном этапе, через месяц после выписки не были зарегистрированы.
Среди прочих сохраняющихся проявлений лидирующие позиции занимают жалобы на: снижение толерантности к физическим нагрузкам (80,5% из 95,5% на госпитальном этапе), общую слабость и повышенную потливость (69,5%). Причем незначительное снижение толерантности к физическим нагрузкам отметили 38,9% пациентов, умеренное и выраженное снижение — 30,5% и 11,1%, соответственно. Сохранение небольшой слабости отметили 38,9% опрошенных, умеренной и выраженной 16,7% и 13,9%, соответственно [11].
При анализе изменений аппетита 22,2% отметили его увеличение, 16,7% — уменьшение по сравнению с периодом госпитализации, а 19,5%, предъявляющих жалобы на полное отсутствие аппетита на госпитальном этапе — восстановление до прежнего. Изменение в весе заметили 77,8% пациентов. Из 70,5% респондентов, потерявших в весе за время госпитализации, 52,8% зафиксировали небольшую прибавку (3-5 кг), 19,5% — умеренный набор массы тела (5-7 кг), 5,5% — значительную прибавку в весе (>10 кг), а 8,3% не заметили изменений.
В ходе беседы было выявлено, что некоторые из симптомов поражения систем органов ранее не были зарегистрированы (табл. 3). Так, 19,5% опрошенных впервые в жизни отметили появление одышки при физической нагрузке, 38,9% предъявляли жалобы на заметное, не выявляемое ранее, выпадение волос (чаще это были женщины), 13,9% — на быструю утомляемость, 16,7% респондентов заметили появление неустойчивости или “шаткости” при ходьбе [12].
Таблица 3
Новые симптомы в течение 1 мес. после выписки из стационара, n (%)

По данным опроса, 64% респондентов отметили улучшение состояния в течение месяца после выписки, 33,3% ощутили незначительное улучшение, а 2,7% опрошенных ответили, что самочувствие существенно не изменилось. Также проводился опрос о выявленных неблагоприятных событиях, причинах обращения за медицинской помощью (если они были). В течение месяца после выписки за медицинской помощью обращались 32 пациента, самыми частыми причинами обращения были: проблемы с желудочно-кишечным трактом (обострение хронического гастрита, панкреатита) — 25%, гипертонический криз — 19,5%, пребывание в отделении реабилитации после перенесенной COVID-19 — 18,75%, в 12,5% случаев обращения в связи с прогрессированием остеоартроза, в 6,25% — по причине декомпенсации СД.
Как видно из таблицы 4, в течение первого месяца чаще всего регистрировалась дестабилизация АД в виде эпизодов повышения и снижения АД в течение суток — 36%. Также часто встречалась дестабилизация АД по типу гипертонического криза — 14%. У 2,8% пациентов впервые была зарегистрирована мерцательная аритмия, 27,8% опрошенных не отметили каких-либо неблагоприятных событий.
Таблица 4
Неблагоприятные события в течение месяца после выписки из стационара, n (%)

Оценка психологических особенностей. В период госпитализации у части пациентов были зафиксированы субклинически и клинически выраженные проявления тревоги и депрессии по данным шкалы тревоги и депрессии HADS [13].
Через 1 мес. после выписки по итогам заполнения госпитальной шкалы тревоги и депрессии HADS, наблюдается рост пациентов с субклинически и клинически выраженной тревогой через 1 мес. после выписки по сравнению с периодом госпитализации (табл. 5). Также обращает внимание рост уровня депрессии среди респондентов. Так, уровень клинически выраженной депрессии вырос более, чем в 2 раза через 1 мес. после выписки из инфекционного отделения.
Таблица 5
Изменение уровня тревоги и депрессии через 1 мес. после выписки, n (%)

На госпитальном этапе при исследовании уровня тревоги по данным шкалы Бека было выявлено, что у 97,7% пациентов присутствует небольшой уровень тревоги, а у 2,3% он умеренно выражен. Через 1 мес. после выписки из инфекционного госпиталя данные показатели не изменились.
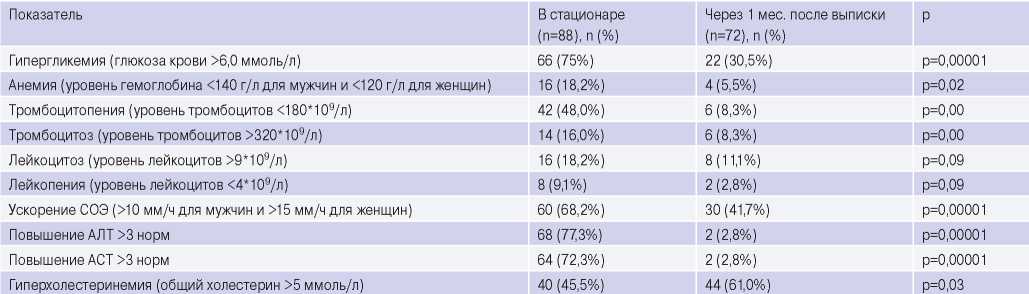
Анализ лабораторных показателей. В период госпитализации были зафиксированы некоторые особенности по данным анализов крови (табл. 6). У 75% пациентов выявлялась гипергликемия, как среди лиц с СД в анамнезе, так и без него. На момент выписки повышение уровня глюкозы крови выявлялось у 54,5% из них. Еще одна отличительная особенность — повышение уровня трансаминаз выше 3 норм при поступлении. Повышение уровня аланинаминотрансферазы и аспартатаминотрансферазы наблюдалось у 77,3% и 72,3%, соответственно, при выписке эти показатели снижались до нормальных значений у 95,5% пациентов.
Таблица 6
Изменения показателей крови через 1 мес. после выписки, n (%)

Сокращения: АЛТ — аланинаминотрансфераза, АСТ — аспартатаминотрансфераза, СОЭ — скорость оседания эритроцитов.
В общеклиническом анализе крови чаще всего выявлялось: ускорение скорости оседания эритроцитов, сохраняющееся на момент выписки у 65,9% пациентов, лейкоцитоз, анемия легкой степени тяжести.
Через 1 мес. по данным общеклинического анализа крови наблюдается снижение числа пациентов с признаками тромбоцитоза, тромбоцитопении, анемии и лейкопении. Однако у ряда пациентов сохраняются изменения в виде лейкоцитоза и лейкопении.
Из 30,5% лиц с сохраняющейся гипергликемией по данным биохимического анализа крови лишь 27,3% имеют СД в анамнезе. Также обращает внимание рост пациентов с гиперхолестеринемией по сравнению с периодом стационарного наблюдения на 15,5% (из них 6,8% с впервые выявленной гиперхолестеринемией). Из 25% лиц, которым было рекомендовано продолжить прием гиполипидемической терапии, в течение месяца после госпитализации выполнили рекомендации лишь 9,1% респондентов.
Повышенный уровень трансаминаз >3 норм сохраняется лишь у 2,8% респондентов и связан с поражением печени вследствие наличия вирусного гепатита в анамнезе.
Обсуждение
Несомненно, у проведенной работы имелся ряд ограничений: это небольшое, краткосрочное проспективное исследование среди пациентов с ССЗ и только со средней степенью тяжести COVID-19. Однако с учетом распространенности ССЗ и прогрессировании пандемии COVID-19 изучение именно этой группы пациентов является необходимым. В данном исследовании акцент делался на сбор анамнеза и описании симптомов и ощущений самих пациентов, в отличии от более многочисленных публикаций, в основе которых лежал анализ различных лабораторных и инструментальных параметров. Если анализировать пациентов нашего исследования — они схожи с описанными респондентами других исследований COVID-19: мужчины и женщины чаще старшей возрастной группы, имеющие кардиоваскулярную патологию в виде АГ, ХСН, ишемическую болезнь сердца, страдающие преимущественно ожирением, СД и узловым зобом.
С одной стороны, динамика симптомов у ряда пациентов в виде уменьшения кашля, одышки, исчезновения боли в грудной клетке при дыхании является закономерной, с другой стороны — длительное сохранение одышки у большой части пациентов может иметь сочетанный характер и говорить о поражении не только дыхательной, но и сердечно-сосудистой системы, а также иметь центральный генез. Особое внимание необходимо пациентам, у которых до перенесенного COVID-19 одышка не отмечалась. Это проявление несомненно требует дальнейшего изучения и уточнения.
Обращает внимание частота поражения нервной системы и длительное сохранение большого количества разнообразных неврологических симптомов (чувство страха и тревожности, нарушение сна, снижение памяти, чувство заторможенности и т.д.), что скорее всего является отличительной особенностью COVID-19. Это вполне можно сопоставить с таким описанным в литературе синдромом, как “мозговой туман” или “brain fog”, включающий такие симптомы, как: головная боль, спутанность сознания, нарушение памяти и внимания. Первые симптомы могут проявляться уже через несколько дней от начала заболевания и способны сохраняться на протяжении длительного времени. По мнению ученых, проявление данных симптомов может быть связано с наличием молекул вируса SARS-CoV-2 в спинномозговой жидкости. Стоит также отметить, что в литературе все чаще появляются данные, объясняющие клинические проявления со стороны нервной системы именно с морфологической точки зрения [14][15]. Описано возможное проникновение вируса по аксону обонятельного нерва через решетчатую кость непосредственно в клетки центральной нервной системы. Отмечены случаи обнаружения и длительного персистирования вируса в нейрональных и глиальных клетках центральной нервной системы [16]. Все это вполне может объяснять описанные клинические симптомы.
Выявленные изменения психического статуса: рост числа респондентов с субклинически и клинически выраженной тревогой и депрессией, с одной стороны, разумеется могут быть связаны с эмоциональными проблемами после перенесенного заболевания, но с другой, особенно учитывая все вышесказанное о поражении нервной системы, может свидетельствовать о длительном взаимодействии вируса (и/или его последствиях) с нервной системой, что также нуждается в дальнейшем изучении, продолжительном наблюдении и может играть роль в дальнейшем формировании концепций о длительности самого COVID-19 и постковидного синдрома [17][18].
Изменение веса, преимущественно набор до 5 кг, скорее всего закономерно, и может являться следствием восстановления аппетита после его снижения в период госпитализации.
Длительная слабость, сохраняющаяся не менее месяца у значительного количества пациентов, также скорее всего является отличительной особенностью COVID-19. Многие пациенты отмечают снижение толерантности к физическим нагрузкам, сохранение выраженной, умеренно выраженной или незначительной слабости и после выздоровления. Накопленные данные свидетельствуют о том, что в скелетной мускулатуре находятся рецепторы ангиотензинпревращающего фермента 2 [19]. При проникновении вируса в организм происходит его взаимодействие с данными рецепторами с последующим поражением митохондрий мышечной ткани, что и приводит к возникновению мышечной слабости.
Выпадение волос, наблюдающееся у значительного числа респондентов, не имеет достоверного этиологического объяснения и требует дальнейшего изучения. Наиболее популярна теория “телогенового” выпадения волос, согласно которой происходит аномальный сдвиг фолликулярного цикла волосяных фолликулов и их выпадение под воздействием неблагоприятных факторов, в т.ч. тяжелых заболеваний [20]. Поскольку нами изучалась однородная выборка только со средней степенью тяжести заболевания, судить о воздействии вируса и зависимости данного явления от тяжести инфекции мы с уверенностью не можем.
Обоснованы и изменения в лабораторных показателях: наблюдаемое уменьшение числа пациентов с лейкоцитозом и ускоренной скоростью оседания эритроцитов может говорить об ожидаемой редукции воспалительных реакций в организме. Однако обращает внимание рост числа исследуемых пациентов с гиперхолестеринемией. Возможно, это связано с активизацией атеросклеротического процесса на фоне инфекционного заболевания, возможно с низкой приверженностью к приему гиполипидемических препаратов, но требуется исключение и прямой взаимосвязи с вирусом SARS-Cov-2 в дальнейших научных работах.
Обилие проявлений, их различная продолжительность, говорят о необходимости длительного наблюдения за пациентами, как в рамках дальнейших исследований, так и в практическом здравоохранении. Четкие представления о динамике симптомов у пациентов, перенесших COVID-19, играют важную роль в дифференциальной диагностике с другими заболеваниями и в выборе тактики ведения пациента.
Заключение
В течение 1 мес. с момента госпитализации наблюдается закономерное уменьшение количества больных с признаками поражения дыхательной системы. Отмечается уменьшение числа пациентов с жалобами на кашель и одышку, исчезновение таких симптомов, как чувство заложенности в грудной клетке и боль при дыхании. Однако сохраняется длительное поражение других органов и систем. Наиболее значимы такие симптомы, как дестабилизация АД, тахикардия, одышка, чувство страха и тревожности, чувство заторможенности, повышенная потливость. Появляются: одышка при физической нагрузке, у пациентов не отмечавших ранее затруднений дыхания, быстрая утомляемость, шаткость походки, выпадение волос. Отмечается увеличение числа пациентов с субклинически и клинически выраженной депрессией по шкале HADS более, чем в 2 раза. Среди лабораторных показателей выявлено увеличение числа пациентов с повышением уровня общего холестерина и липопротеинов низкой плотности.
Отношения и деятельность. Исследование проведено в рамках перспективных научных исследований ФГБОУ ВО Саратовский ГМУ им В.И. Разумовского Минздрава России совместно с Самаркандским государственным медицинским институтом Министерства здравоохранения Республики Узбекистан № INTI-SARGMU-SAMGMI-2021-03 “Прогноз развития и персонализированная терапия сердечнососудистых заболеваний у пациентов, в том числе перенесших COVID-19, на основании клинико-лабораторных, психосоциальных факторов и использования информационных технологий”.
Чтобы читать статью войдите с логином и паролем от scardio.ru
Ключевые слова
Для цитирования
Тяпаева А.Р., Семенова О.Н., Ташкенбаева Э.Н., Насырова З.А., Наумова Е.А. Клинико-лабораторные проявления и психологические особенности COVID-19 у пациентов с сердечно-сосудистыми заболеваниями и средней степенью тяжести коронавирусной инфекции через месяц после выписки из стационара. Российский кардиологический журнал. 2021;26(4S):4603. https://doi.org/10.15829/1560-4071-2021-4603
Скопировать