Приверженность лекарственной терапии у пациентов с сердечно-сосудистыми заболеваниями, перенесших COVID-19 (6 месяцев наблюдения)
Аннотация
Цель. Оценить взаимосвязь различных факторов с приверженностью лекарственной терапии у пациентов с сердечно-сосудистыми заболеваниями (ССЗ), перенесших новую коронавирусную инфекцию (COVID-19).
Материал и методы. В исследование включено 284 пациента (n=176 — госпитальные, n=108 — амбулаторные) с заболеваниями сердечно-сосудистой системы (артериальная гипертония, хроническая сердечная недостаточность (ХСН), ишемическая болезнь сердца, фибрилляция предсердий), перенесших COVID-19. Проводился сбор анамнеза ССЗ, анкетирование о течении COVID-19 (симптомы, степень их выраженности, оценка степени тяжести болезни по субъективному мнению пациентов), лабораторно-инструментальная диагностика. Через 1, 3, 6 мес. после выздоровления все респонденты приглашались для осмотра и проведения лабораторных исследований, заполнялся опросник тревоги и депрессии HADS. Оценивалась приверженность лечению ССЗ через 1, 3 и 6 мес. после выздоровления и приверженность лечению COVID-19 через 1 мес. после включения в исследование посредством сравнения соответствия назначенных при выписке препаратов и реального приема лекарственных средств.
Результаты. 212 опрошенных продолжили участие в исследовании через 1 мес., 64,2% были привержены лечению ССЗ и 56,6% — терапии COVID-19. Комплаентность через 3 и 6 мес. составила 60,4% (n=212) и 52,8% (n=188), соответственно. Выявлена умеренная корреляционная связь приверженности лечению с сохранением чувства страха и тревожности через 1 мес. после выздоровления (r=0,33, p<0,05), появлением умеренной или выраженной слабости во время болезни (r=0,31, p<0,05), степенью тяжести COVID-19 (r=0,39, p<0,05). Респонденты стационара с поражением легочной ткани >25% (n=64, 36,4%) были более привержены стандартной терапии ССЗ (терапия, назначенная в соответствии с клиническими рекомендациями) (r=0,336, p<0,05). Наличие неблагоприятных событий в виде гипертонического криза, нарушения ритма, декомпенсации ХСН через 1, 3, 6 мес. после выздоровления достоверно повышало степень выполнения врачебных рекомендаций (p<0,05). Выполнение врачебных рекомендаций в отношении перенесенной COVID-19 было связано с тяжестью заболевания, наличием ХСН в анамнезе, чувством страха и тревожности, слабостью, снижением толерантности к физической нагрузке (р<0,05). Заключение. Через 1 мес. приверженность лечению ССЗ и перенесенной COVID-19 достоверно не различались (p>0,05). На комплаентность через 1, 3, 6 мес. положительно влияла степень тяжести COVID-19, наличие субъективного чувства слабости, страха и тревоги во время болезни и сохранение субъективного чувства тревоги после выздоровления. Неблагоприятные события (гипертонический криз, нарушение ритма, декомпенсация ХСН) в течение 1, 3 и 6 мес. после COVID-19 достоверно (p<0,05) повышали приверженность лечению.
Низкая приверженность пациентов врачебным назначениям является одной из серьезных и труднопреодолимых проблем современной медицины. Актуальность этой проблемы у кардиологических пациентов взаимосвязана с неуклонным ростом сердечно-сосудистой патологии. Согласно имеющимся данным Всемирной организации здравоохранения1, комплаентность пациентов после окончания лечения в стационаре составляет не >50% 1 [1]. Значительная часть пациентов (~45-50%) прекращает терапию уже в течение первых 6 мес., и лишь 15% соблюдают все рекомендации до года [2][3]. Кроме того, многие пациенты (~50%) принимают рекомендованные им препараты некорректно, самостоятельно изменяя дозу и кратность приема [1][4].
Как известно, низкая приверженность лечению отрицательно влияет на течение болезни и выживаемость лиц с хроническими заболеваниями, приводя к росту осложнений и инвалидизации, смерти 2, и сопровождается финансовыми убытками в здравоохранении, связанными с затратами на повторные госпитализации [5]. Новая коронавирусная инфекция (СOVID-19) — еще одно бремя организации здравоохранения, поскольку по опубликованным данным, у пациентов с сердечно-сосудистыми заболеваниями (ССЗ) имеет более тяжелое течение с возникновением декомпенсации и сердечно-сосудистых осложнений [6][7].
Период пандемии был связан с трудностью посещения медицинских учреждений и выполнением врачебных рекомендаций в связи с перепрофилированием больниц в инфекционные госпитали, страхом инфицирования COVID-19 у пациентов, а также возникшей нехваткой лекарственных препаратов (в т. ч. и кардиологических), что в совокупности могло привести к снижению приверженности лечению [8][9].
Понимание факторов, влияющих на комплаентность, особенно в условиях возникновения нового инфекционного заболевания, является важным звеном в разработке стратегий по повышению числа пациентов кардиологического профиля, приверженных медикаментозной терапии.
Цель исследования: оценить взаимосвязь различных факторов с приверженностью лекарственной терапии у пациентов с ССЗ, перенесших COVID-19.
Материал и методы
Многоцентровое проспективное наблюдательное исследование выполнено на базе Университетской клинической больницы № 1 им. С. Р. Миротворцева и является продолжением предыдущего исследования, критерии включения и невключения которого опубликованы ранее [10]. Протокол исследования рассмотрен и одобрен комитетом по этике ФГБОУ ВО СГМУ им. В. И. Разумовского Минздрава России. Все участники исследования подписали добровольное информированное согласие.
Сплошной набор в исследование осуществлялся в период с 01.11.2020 по 28.02.2021.
Критерии исключения из исследования:
- отказ от участия в исследовании,
- невозможность самостоятельного ознакомления и подписания информированного согласия и предоставляемых опросников пациентом,
- тяжелое течение СOVID-19,
- нахождение в отделении интенсивной терапии и реанимации,
- III степень дыхательной недостаточности,
- IV функциональный класс (ФК) NYHA хронической сердечной недостаточности (ХСН),
- тяжелая деменция по результатам краткой шкалы оценки психического статуса MMSE (<10 баллов).
Пациенты разделены на 2 группы: госпитальные (группа 1) со среднетяжелым течением COVID-19 и анамнезом ССЗ и амбулаторные (группа 2) с легким течением COVID-19 и анамнезом ССЗ.
Всем пациентам выполнялась рентгенография или компьютерная томография органов грудной клетки с оценкой степени поражения легочной ткани согласно действующим временным методическим рекомендациям по COVID-19 3.
Набор в исследование проводился после стабилизации состояния пациентов: нормализация температуры тела, уменьшение выраженности клинических симптомов.
С пациентами, находившимися на амбулаторном лечении (группа 2), врач-исследователь связывался по телефону, в ходе чего проводилось анкетирование с уточнением терапии COVID-19, базисной терапии ССЗ.
Через 1, 3, 6 мес. после выздоровления и получения отрицательного ПЦР-теста все пациенты приглашались для осмотра, сбора анамнеза жизни и ССЗ, выявления особенностей течения COVID-19, анализа принимаемой медикаментозной терапии и выполнения лабораторных исследований (общий клинический анализ крови, биохимический анализ крови), оценки приверженности лечению ССЗ и COVID-19 (последняя оценивалась однократно через 1 мес. после выздоровления).
Оценка приверженности лечению оценивалась при помощи опроса: продолжали ли пациенты принимать назначенную терапию при выписке (полностью, частично или не принимали препараты), причины несоответствия (прекращения/изменения) назначенного при выписке лечения, возникновение побочных реакций на принимаемые препараты. Далее проводилось сопоставление назначенной при выписке терапии врачом и названными пациентом препаратами. Приверженными считались лица, продолжившие прием ≥80% лекарственных препаратов [10]. За период наблюдения после тщательного опроса оценивались сохраняющиеся симптомы COVID-19 (кашель, одышка, слабость и степень ее выраженности по мнению самого пациента (легкая, умеренная, выраженная), чувство страха и тревоги, нарушение обоняния, вкуса, слуха, снижение толерантности к физической нагрузке, изменение веса, миалгия, лихорадка, нарушение сна, памяти, внимания, высыпания на коже, сухость, шелушение, выпадение волос), неблагоприятные события со стороны сердечно-сосудистой системы (ССС) (дестабилизация артериального давления, гипертонический криз, гипотония, возникновение аритмии), изменения самочувствия на фоне лечения (исчезновение симптомов, уменьшение их выраженности, ухудшение или появление новых, не зарегистрированных ранее), оценка тревоги и депрессии по шкале госпитального опросника тревоги HADS (Hospital Anxiety and Depression Scale).
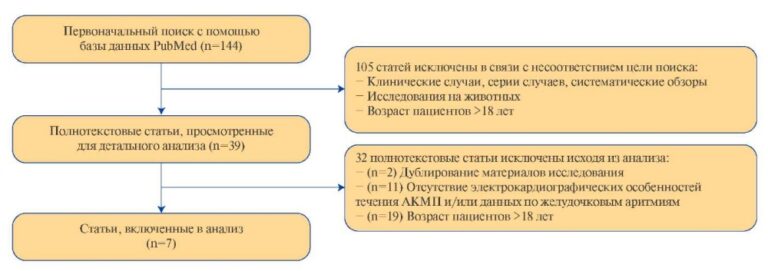
В исследование было включено 336 пациентов, группу 1 составили 176 пациентов стационара и группу 2 — 160 амбулаторных пациентов с ССЗ (стабильная стенокардия напряжения, перенесенный инфаркт миокарда, ишемическая кардиомиопатия, сердечная недостаточность I-III ФК NYHA, артериальная гипертония).
Статистическая обработка данных. Статистическая обработка полученных результатов проводилась с помощью пакета прикладных программ Statistica 8.0 (StatSoft Inc., США). Значимыми статистически считались различия при р<0,05. Определение возможной связи между продолжением пациентами лечения после выздоровления и изучаемыми клиническими, социально-демографическими и психологическими характеристиками пациента проводилось с помощью метода кросс-табуляции (построение таблиц абсолютных частот парных наблюдений) с применением критерия χ2. Использовались методы вариационной статистики с применением непараметрического корреляционного анализа (коэффициент Gamma), пошаговой логистической регрессии.
Результаты
В таблице 1 представлены основные характеристики включенных в исследование пациентов. Из 160 пациентов поликлиники, подписавших добровольное информированное согласие, в ходе телефонного опроса 52 пациента отказались от дальнейшего участия.
Группы были сопоставимы по полу и возрасту, пациенты стационара имели большее количество сопутствующей патологии по сравнению с амбулаторными пациентами: ХСН (45,5%), ожирение (66%), сахарный диабет (22%).
В качестве базисной терапии ССЗ пациенты чаще принимали: ингибиторы ангиотензинпревращающего фермента или сартаны (73,2%), β-адреноблокаторы (26,7%), диуретики (28,2%), антагонисты кальциевых каналов (16,9%), антиагреганты (15,5%) и статины (12,7%).
После перенесенной коронавирусной инфекции на амбулаторном этапе в зависимости от показаний чаще назначались: оральные антикоагулянты (73,6%), иммуностимулирующие препараты (73,6%), витамины (69,8%), отхаркивающие муколитические средства (60,4%), антибактериальные препараты (52,8%).
Оценка приверженности терапии ССЗ через 1 месяц
Прием стандартной лекарственной терапии ССЗ продолжили 64,2% (n=136) опрошенных. При проведении однофакторного анализа влияния различных факторов на приверженность лечению ССЗ в обеих группах статистически значимых отличий не выявлено (p>0,05), дальнейший анализ проводился в общей группе. В таблице 2 представлены факторы, которые статистически значимо отличались при однофакторном анализе между пациентами, продолжившими лечение и его прекратившими.
Пациенты, отмечавшие во время заболевания появление одышки, значительно и умеренно выраженной слабости, миалгии, через 1 мес. чаще соблюдали врачебные рекомендации и продолжали прием стандартной терапии.
При проведении корреляционного анализа выявлена умеренная связь приверженности лечению ССЗ с сохранением чувства страха и тревоги через 1 мес. после выздоровления (r=0,33, p<0,05), появлением слабости во время болезни (r=0,31, p<0,05), степенью тяжести COVID-19 (r=0,39, p<0,05). Слабая связь — с миалгией во время болезни (r=0,21, p<0,05), уровнем тревоги по данным опросника HADS через 1 мес. (r=0,29, p<0,05), дислипидемией (r=0,2, p<0,05).
Также среди пациентов стационара через 1 мес. после выписки более приверженными были лица с объемом поражения легочной ткани 25% (n=64, 36,4%) и более (r=0,24, p<0,05) по данным компьютерной томографии, что подтверждается умеренной корреляционной связью (r=0,336, p<0,05). Оценка связи между степенью поражения легочной ткани и приверженностью лечению в группе амбулаторных пациентов не проводилась, поскольку не всем из них проводилось рентгенологическое исследование.
Оценка приверженности терапии ССЗ через 3 месяца
Прием рекомендованной терапии продолжили 60,4% (n=132) пациентов. При проведении корреляционного анализа была выявлена положительная ассоциативная связь приверженности терапии со следующими факторами: наличие значительно и умеренно выраженной слабости во время заболевания COVID-19 (r=0,555, p<0,05), миалгия (r=0,21, p<0,05), чувство страха и тревоги во время заболевания (r=0,347, p<0,05), неблагоприятные события со стороны ССС (повышение артериальное давление, нарушение ритма сердца) в течение 3 мес. после выздоровления (r=0,24, p<0,05), снижение толерантности к физической нагрузке (r=0,576, p<0,05), а также сохранение чувства страха и тревоги на протяжении 3 мес. (r=0,2, p<0,05).
При проведении многофакторного логистического регрессионного анализа значимое влияние на приверженность лечению имели чувство страха и тревоги во время болезни и через 3 мес., слабость и неблагоприятные события через 3 мес. (табл. 3).
Оценка приверженности терапии ССЗ через 6 месяцев
Из 284 включенных в исследование пациентов через 6 мес. после СOVID-19 продолжили участие 192 участника, из них принимали назначенную терапию в полном объеме 52,8% (n=102). В таблице 4 представлены результаты логистического регрессионного анализа, факторов, ассоциированных с продолжением терапии через 6 мес., наиболее значимым из которых было наличие неблагоприятных событий со стороны ССС в течение 6 мес.
Оценка приверженности терапии COVID-19
Также нами оценивалось выполнение врачебных рекомендаций в отношении перенесенной коронавирусной инфекции. Поскольку чаще всего лекарственная терапия на амбулаторный этап назначалась сроком на 4 нед., то приверженность лечению оценивалась однократно через 1 мес. после выздоровления. При проведении опроса о приверженности лечению: пациенты стационара (72,3%) чаще принимали назначенную терапию по сравнению с амбулаторными пациентами (p<0,05).
Весь рекомендованный срок после выписки (4 нед.) полностью соблюдали врачебные рекомендации 72,3% пациентов стационара и 55,6% амбулаторных пациентов, 2,3% vs 11,1% — 2 нед., 4,5% vs 0% — 3 нед., 2,3% vs 5,6% — не принимали совсем. 27,8% пациентов поликлиники отметили, что не получали никаких рекомендаций после выписки.
В таблице 5 представлены результаты однофакторного анализа, оценки приверженности лечению COVID-19 в группе пациентов, находившихся на амбулаторном лечении (р<0,05). В группе стационарных пациентов выявлено влияние длительности госпитализации на приверженность лечению: пациенты, находившиеся на госпитализации больше 10 дней, чаще продолжали терапию весь рекомендованный срок (p=0,029).
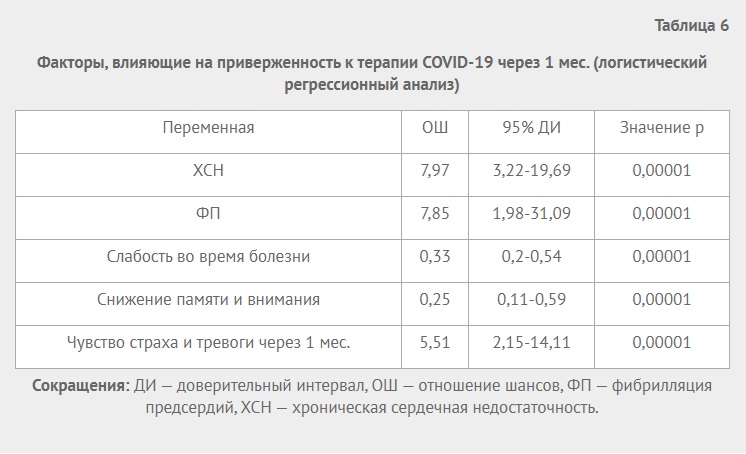
При проведении корреляционного анализа выявлена умеренная зависимость комплаентности cо степенью тяжести заболевания (r=0,45), ожирением (r=0,34), снижением толерантности к физической нагрузке (r=0,34), слабая взаимосвязь с появлением слабости (r=0,24), чувством страха и тревожности во время болезни (r=0,22). При проведении логистического регрессионного анализа (табл. 6) выявлено, что наиболее значимыми факторами, влияющими на приверженность лечению, были: фибрилляция предсердий (отношение шансов (ОШ) 7,85; 95% доверительный интервал (ДИ): 1,98-31,09, р=0,00001), ХСН (ОШ 7,97; 95% ДИ: 3,22-19,69, р=0,00001) и чувство страха и тревожности через 1 мес. (ОШ 5,51; 95% ДИ: 2,15-14,11, р=0,00001).
Таблица 1
Клинико-демографическая характеристика пациентов
|
Характеристика |
Пациенты стационара (n=176) |
Амбулаторные пациенты (n=108) |
Значение р |
|
Пол, мужчины, n (%) |
60 (34,0) |
36 (33,3) |
>0,05 |
|
Пол, женщины, n (%) |
116 (66,0) |
72 (66,7) |
|
|
41-50 лет |
12 (6,8) |
16 (14,8) |
>0,05 |
|
51-60 лет |
56 (31,9) |
32 (29,6) |
|
|
61-70 лет |
68 (38,6) |
36 (33,3) |
|
|
71-75 лет |
40 (22,7) |
24 (22,2) |
|
|
ИБС. Перенесенный инфаркт миокарда |
16 (9,1) |
0 |
<0,0001 |
|
ИБС. Стенокардия напряжения 2-3 ФК |
12 (6,8) |
32 (29,6) |
<0,0001 |
|
Артериальная гипертония |
172 (97,7) |
108 (100,0) |
>0,05 |
|
ХСН II ФК |
32 (18,2) |
8 (7,4) |
<0,05 |
|
ХСН III ФК |
48 (27,3) |
0 |
<0,01 |
|
Постоянная форма фибрилляции предсердий |
16 (9,1) |
0 |
<0,01 |
|
Острое нарушение мозгового кровообращения в анамнезе |
16 (9,1) |
0 |
<0,01 |
|
Сахарный диабет |
40 (22,7) |
12 (11,1) |
>0,05 |
|
Ожирение |
116 (66,0) |
52 (48,1) |
>0,05 |
|
Хроническая обструктивная болезнь легких |
4 (2,2) |
12 (11,1) |
<0,01 |
|
Узловой зоб |
44 (25,0) |
0 |
<0,005 |
Сокращения: ИБС — ишемическая болезнь сердца, ФК — функциональный класс, ХСН — хроническая сердечная недостаточность.
Таблица 2
Факторы, влияющие на приверженность к лечению ССЗ через 1 мес. после выздоровления, n (%), р<0,05
|
Фактор |
Продолжили лечение |
Прекратили лечение |
|
|
Одышка во время болезни |
Да |
80 (68,9) |
36 (31,1) |
|
Нет |
48 (50,0) |
48 (50,0) |
|
|
Слабость во время болезни |
Да |
120 (58,8) |
84 (41,2) |
|
Нет |
8 (100,0) |
0 |
|
|
Миалгия |
Да |
76 (70,4) |
32 (29,6) |
|
Нет |
52 (50,0) |
52 (50,0) |
|
|
Тревога (HADS) через 1 мес. |
Норма |
96 (57,1) |
72 (42,9) |
|
Субклиническая тревога |
24 (100,0) |
0 |
|
|
Клинически выраженная |
8 (40,0) |
12 (60,0) |
|
|
Повышение уровня трансаминаз выше 3 норм (АЛТ, АСТ) |
Да |
8 (6,3) |
120 (93,7) |
|
Нет |
20 (23,8) |
64 (76,2) |
|
|
Дислипидемия |
Да |
60 (46,9) |
68 (53,1) |
|
Нет |
56 (66,7) |
28 (33,3) |
|
|
Неблагоприятные события со стороны ССС в период наблюдения |
Да |
76 (59,4) |
52 (40,6) |
|
Нет |
68 (80,9) |
16 (19,1) |
|
Сокращения: АЛТ — аланинаминотрансфераза, АСТ — аспартатаминотрансфераза, ССС — сердечно-сосудистая система.
Таблица 3
Факторы, влияющие на приверженность к терапии (логистический регрессионный анализ) через 3 мес.
|
Переменная |
ОШ |
95% ДИ |
Значение p |
|
Тяжесть заболевания |
2,82 |
0,04-2,04 |
<0,05 |
|
Слабость во время болезни (умеренная и выраженная) |
0,22 |
0,13-0,38 |
<0,05 |
|
Чувство страха и тревоги во время болезни |
0,11 |
0,05-0,26 |
<0,05 |
|
Чувство страха и тревоги через 3 мес. |
3,04 |
1,17-7,85 |
<0,05 |
|
Неблагоприятные события в течение 3 мес. |
0,134 |
0,037-0,48 |
<0,01 |
Сокращения: ДИ — доверительный интервал, ОШ — отношение шансов.
Таблица 4
Факторы, влияющие на приверженность к терапии (логистический регрессионный анализ) через 6 мес.
|
Переменная |
ОШ |
95% ДИ |
Значение p |
|
Слабость во время болезни |
0,30 |
0,16-0,57 |
0,00001 |
|
Чувство страха и тревоги во время болезни |
0,05 |
0,01-0,21 |
0,01 |
|
Одышка во время болезни |
0,01 |
0-0,08 |
0,00001 |
|
Неблагоприятные события со стороны ССС в течение 6 мес. |
29,39 |
5,89-146,63 |
0,01 |
|
Сохранение чувства страха и тревоги |
0,14 |
0,03-0,62 |
0,01 |
|
Прием бета-блокаторов |
0,01 |
0,01-0,07 |
0,00001 |
Сокращения: ДИ — доверительный интервал, ОШ — отношение шансов, ССС — сердечно-сосудистая система.
Таблица 5
Факторы, влияющие на приверженность к лечению по COVID-19 через 1 мес. после выздоровления, n (%), р<0,05
|
Фактор |
Продолжили лечение |
Прекратили лечение |
|
|
ХСН |
Да |
32 (47,1) |
36 (52,9) |
|
Нет |
88 (61,1) |
56 (38,9) |
|
|
ФП в анамнезе |
Да |
4 (25,0) |
12 (75,0) |
|
Нет |
124 (63,3) |
72 (36,7) |
|
|
Степень тяжести заболевания |
Легкая |
68 (53,1) |
60 (46,9) |
|
Умеренная |
76 (90,5) |
8 (9,5) |
|
|
Слабость во время болезни |
Да |
132 (64,7) |
72 (35,3) |
|
Нет |
0 |
8 (100,0) |
|
|
Снижение толерантности к физической нагрузке |
Да |
132 (67,4) |
64 (32,6) |
|
Нет |
0 |
16 (100,0) |
|
|
Кожные проявления COVID-19 |
Да |
56 (77,8) |
16 (22,2) |
|
Нет |
76 (54,3) |
64 (45,7) |
|
|
Ускорение СОЭ |
Да |
76 (59,4) |
52 (40,6) |
|
Нет |
56 (66,7) |
28 (33,3) |
|
|
Повышение уровня трансаминаз выше 3 норм (АЛТ, АСТ) |
Да |
8 (28,6) |
20 (71,4) |
|
Нет |
120 (65,2) |
64 (34,8) |
|
Сокращения: АЛТ — аланинаминотрансфераза, АСТ — аспартатаминотрансфераза, СОЭ — скорость оседания эритроцитов, ССС — сердечно-сосудистая система, ФП — фибрилляция предсердий, ХСН — хроническая сердечная недостаточность, COVID-19 — новая коронавирусная инфекция.
Таблица 6
Факторы, влияющие на приверженность к терапии COVID-19 через 1 мес. (логистический регрессионный анализ)
|
Переменная |
ОШ |
95% ДИ |
Значение p |
|
ХСН |
7,97 |
3,22-19,69 |
0,00001 |
|
ФП |
7,85 |
1,98-31,09 |
0,00001 |
|
Слабость во время болезни |
0,33 |
0,2-0,54 |
0,00001 |
|
Снижение памяти и внимания |
0,25 |
0,11-0,59 |
0,00001 |
|
Чувство страха и тревоги через 1 мес. |
5,51 |
2,15-14,11 |
0,00001 |
Сокращения: ДИ — доверительный интервал, ОШ — отношение шансов, ФП — фибрилляция предсердий, ХСН — хроническая сердечная недостаточность.
Обсуждение
Впервые было проведено изучение нового фактора, влияющего на краткосрочную и долговременную приверженность пациентов терапии ССЗ, а также проведен анализ влияния комплекса социально-демографических, клинических, лабораторных и некоторых психологических факторов на долгосрочную приверженность лечению у пациентов с поражением ССС, перенесших COVID-19.
В процессе анализа полученной информации отмечено, что пациенты со средней степенью тяжести заболевания были более привержены как терапии COVID-19, так и ССЗ через 1 мес. после выписки.
Через 3 и 6 мес. после выздоровления наблюдается взаимосвязь комплаентности с наличием умеренной и выраженной слабости, чувством страха и тревоги во время заболевания COVID-19, а также с сохранением тревоги на протяжении 3 и 6 мес. соответственно, неблагоприятными событиями со стороны ССС в периоде наблюдения. Все эти симптомы отражают именно тяжесть COVID-19 и ее влияние на приверженность лечению, что вполне закономерно. Вероятно, более тяжелое течение заболевания и обилие симптоматики на подсознательном уровне способствует более тщательному контролю состояния здоровья пациентов [11].
Примечательно, что наибольшее влияние факторов, связанных с COVID-19, отмечается через 1 мес. после выздоровления, уменьшаясь через 3 и 6 мес. после выписки, что также может быть связано с улучшением самочувствия пациентов и уменьшением постковидных симптомов.
Факторы, достоверно влияющие на приверженность лечению, полученные при однофакторном анализе, подтверждались методом корреляционного анализа и логистической регрессии, что свидетельствует о достаточной важности полученных результатов.
Интересен и тот факт, что ни один из привычных «традиционных» факторов (перенесенный инфаркт миокарда, нарушения ритма, сахарный диабет), влияющих на комплаентность у пациентов с патологией ССС без COVID-19, не оказал влияния на приверженность лечению среди респондентов нашего исследования [12][13].
Обращает внимание, что респонденты были одинаково привержены и лечению COVID-19 через 1 мес. после выздоровления (56,6%), и приему базисной терапии ССЗ (60,4%). Вероятно, это связано с тем, что COVID-19 как социальный фактор и как болезнь перевешивал влияние других причин на приверженность лечению. Несомненно, этот факт нуждается в дальнейшем изучении.
Показано, что именно субъективная оценка степени выраженности симптомов COVID-19 влияла на дальнейшую приверженность назначенной терапии и COVID-19, и заболеваний ССС.
Следует отметить, что пациенты поликлиники гораздо чаще прекращали участие в долгосрочном наблюдении, что скорее всего связано с более легким течением перенесенного инфекционного заболевания, а также с тем, что респонденты данной группы менее заинтересованы в продолжительном лечении, т. е. чаще ориентированы на «болезнь, как образ жизни» [14].
К сожалению, опубликовано всего несколько работ, посвященных исследованию приверженности лечению ССЗ в период пандемии СOVID-19, и их целью не являлось определить влияние различных факторов на комплаентность пациентов, что затрудняет проведение сравнительного анализа полученных нами результатов с данными других исследований [8][15]. Так, в работе отечественных авторов изучалась приверженность терапии ССЗ среди пациентов с ишемической болезнью сердца в период самоизоляции во время пандемии COVID-19. Было выявлено, что уровень комплаентности среди данной группы участников во время самоизоляции снизился на треть, а отказ от приема рекомендованных врачом препаратов был чаще всего связан с боязнью развития побочных эффектов и нежеланием принимать большое количество лекарственных средств [8].
В работе зарубежных коллег анализировались национальные медицинские записи Великобритании, фиксирующие количество выданных лекарственных средств пациентам с ССЗ во время пандемии COVID-19 (апрель 2020г — декабрь 2021г). Учитывались препараты для лечения сахарного диабета, артериальной гипертонии, фибрилляции предсердий и дислипидемии. Авторы отметили уменьшение количества выданных лекарственных средств упомянутых групп по сравнению с «доковидным» периодом, что, по мнению исследователей, могло повлиять на будущие неблагоприятные события со стороны ССС [15].
Принимая во внимание факт низкого уровня приверженности приему «базисной» терапии у пациентов с заболеваниями ССС, необходимо дальнейшее изучение всевозможных факторов, влияющих на комплаентность и поиск возможных путей улучшения приверженности их лечению.
Ограничения исследования. Наше исследование имело некоторые ограничения: все имеющиеся данные были получены в ходе опроса пациентов и заполнения ими анкет, что не гарантирует полную искренность всех респондентов, а значит и не позволяет на 100% объективно оценивать результаты. Однако в данном исследовании детально изучался анамнез, особенности клинических проявлений заболевания, различных лабораторных и инструментальных параметров, а вся информация была получена непосредственно от самих пациентов, что довольно редко встречается в многочисленных публикациях, делающих упор на анализ баз данных и медицинской документации, также была проведена большая работа по сбору информации непосредственно в инфекционном госпитале у постели больного в период заболевания, а также на дому и во время телефонного звонка у респондентов поликлиники с одновременным изучением лабораторно-инструментальных показателей, что позволяло реально оценить течение заболевания и максимально полноценно собрать необходимые данные.
Заключение
Проведено изучение нового, не исследованного ранее фактора, повлиявшего на комплаентность пациентов лечению ССЗ, и установлено, что через 1 мес. после COVID-19 на приверженность лечению и ССЗ, и COVID-19 оказали влияние схожие факторы (степень тяжести, некоторые симптомы заболевания), что может быть связано с остаточными явлениями перенесенного заболевания. При этом комплаентность терапии ССЗ и COVID-19 достоверно не различалась и составила ~60%.
Выявлено, что именно субъективная оценка тяжести заболевания COVID-19, наличие некоторых симптомов (слабость, чувство страха и тревоги, одышка, снижение толерантности к нагрузке) и неблагоприятные события со стороны ССС являются важными факторами, ассоциированными с приверженностью лечению через 3 и 6 мес. после выздоровления.
При оценке приверженности пациента лечению необходимо обращать внимание на факт перенесенного заболевания COVID-19 и учитывать, что респонденты с длительным сохранением симптомов COVID-19 более привержены лечению основного заболевания в течение первых 6 мес. после выздоровления.
Отношения и деятельность: все авторы заявляют об отсутствии потенциального конфликта интересов, требующего раскрытия в данной статье.
1 WHO Adherence to long-term therapies, evidence for action. Geneva. https://apps.who.int/iris/bitstream/handle/10665/42682/9241545992.pdf?sequence=1&isAllowed=y.
2 https://cdn.who.int/media/docs/default-source/gho-documents/global-health-estimates/ghe2019_cod_methods.pdf?sfvrsn=37bcfacc_5.
3 Временные методические рекомендации Министерства здравоохранения РФ по профилактике, диагностике и лечению новой коронавирусной инфекции (COVID-19), версия 9, утверждены Министерством здравоохранения РФ 26.10.2020.
Чтобы читать статью войдите с логином и паролем от scardio.ru
Ключевые слова
Для цитирования
Тяпаева А.Р., Наумова Е.А., Семенова О.Н., Булаева Ю.В., Тяпкина Д.А., Бородай А.А. Приверженность лекарственной терапии у пациентов с сердечно-сосудистыми заболеваниями, перенесших COVID-19 (6 месяцев наблюдения). Российский кардиологический журнал. 2024;29(1S):5605. https://doi.org/10.15829/1560-4071-2024-5605. EDN: MCZBWE
Скопировать